
Trusopt 2% 3 X 5 ml Augentropfen
Trusopt 2% 3 X 5 ml Augentropfen
-
5801.09 RUB
Предполагаемая дата доставки:
26.12.2025 - 09.01.2026
При оплате криптовалютой:
Ваша прибыль 580.11 RUB / 6.89 USDT

- Наличие: В наличии
- Производитель: VIFOR PHARMA SA
- Модель: 1164413
- ATC-код N06AX05
- EAN 7680465590105
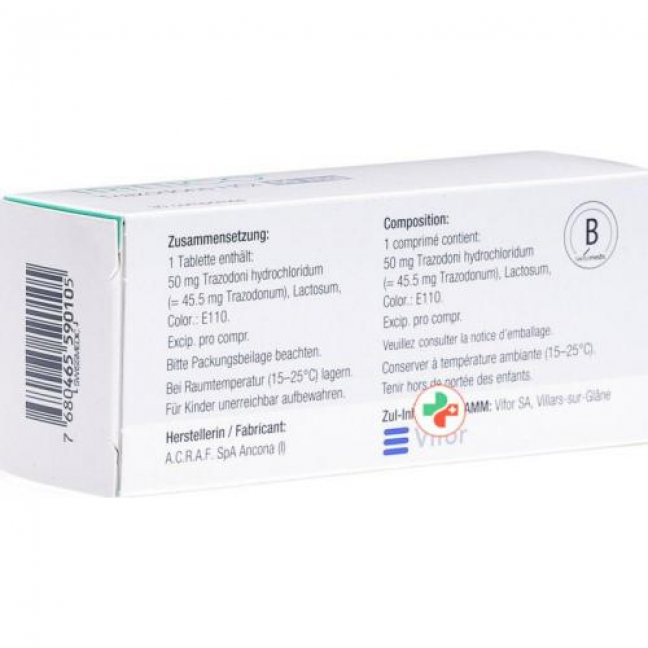
Состав:
Trazodon hydrochlorid 50 mg
Das Serotonin-Syndrom beruht auf einer Überstimulation von Serotonin-Rezeptoren im ZNS, hauptsächlich 5-HT-1A- und 5-HT-2A-Rezeptoren; meist tritt es wenige Stunden oder Tage nach Beginn der gleichzeitigen Anwendung mehrerer serotoninerger Arzneimittel auf. Nach Absetzen der Arzneimittel bildet es sich in der Regel innerhalb von 24 h zurück. Serotonin-Reuptake-Hemmer verstärken die serotoninerge Übertragung durch Hemmung der Wiederaufnahme von Serotonin aus dem synaptischen Spalt. MAO-Hemmer erhöhen die Verfügbarkeit von Serotonin, indem sie den Abbau von Serotonin durch die Monoaminooxidasen (MAO), vorwiegend durch MAO-A und in geringem Ausmass auch MAO-B, hemmen.
Auslösung eines Serotonin-Syndroms
Bei gleichzeitiger Behandlung mit irreversiblen MAO-Hemmern und serotoninergen Antidepressiva können nach kurzer Zeit (0,5 bis 48 h) Symptome eines Serotonin-Syndroms auftreten. Symptome eines Serotonin-Syndroms: mentale (Verwirrtheit, Erregung, Agitiertheit, Unruhe), autonome (Schwitzen, Fieber, Diarrhoe, Übelkeit, Erbrechen, Blutdruckanstieg) und neuromuskuläre Störungen (Hyperreflexie, Krampfanfälle, Tremor). In schweren Fällen kann es zu Koma und Schock kommen.
Die gleichzeitige Behandlung mit irreversiblen MAO-Hemmern und Serotonin-Reuptake-Hemmern ist kontraindiziert. Serotogene Antidepressiva dürfen nicht angewendet werden, wenn die Beendigung der Therapie mit irreversiblen MAO-Hemmern nicht mindestens 14 Tage zurück liegt. Irreversible MAO-Hemmer dürfen nicht angewendet werden, wenn nach der Therapie mit dem serotogenen Antidepressivum nicht mindestens eine Auswaschphase entsprechend der 5-fachen Halbwertszeit eingehalten wurde; die jeweiligen Fachinformationen sind zu beachten.
Schwerwiegende Folgen wahrscheinlich - kontraindiziert
Antidepressiva, trizyklische, und Analoge - Droperidol, Pimozid, SertindolTri- bzw. tetrazyklische Antidepressiva haben ebenso wie Droperidol, Pimozid und Sertindol kardiotoxische, anticholinerge und zentraldämpfende Eigenschaften und senken die Krampfschwelle. Diese Effekte können sich dosisabhängig additiv verstärken. Darüber hinaus kann eine Hemmung des oxidativen Metabolismus beteiligt sein: Der Abbau der Antidepressiva und der Neuroleptika wird zum Teil durch CYP2D6 katalysiert. Durch Konkurrenz um das Enzym kann der Abbau beider Substanzen verlangsamt werden. Relevanz hat dies vor allem bei den 5 bis 10 % der Patienten, die langsame Metabolisierer von CYP2D6 sind. Die Plasmakonzentrationen werden dabei aber in sehr variablem Ausmass erhöht.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes) sowie weiteren Nebenwirkungen
Bei gleichzeitiger Behandlung mit tri- bzw. tetrazyklischen Antidepressiva und den genannten Neuroleptika ist das Risiko für ventrikuläre Tachykardien erhöht. Torsade de pointes mit symptomatischen Schwindel- oder Ohnmachtsanfällen können auftreten. In seltenen Fällen können sie in Kammerflimmern und Herzstillstand übergehen. Darüber hinaus können vermehrt anticholinerge (Mundtrockenheit, Akkommodations-, Miktionsstörungen, Obstipation) sowie zentraldämpfende Effekte vorkommen. Auch eine Absenkung der Krampfschwelle ist nicht auszuschliessen.
Die gleichzeitige Behandlung mit den genannten Antidepressiva und Droperidol, Pimozid oder Sertindol ist kontraindiziert.
Schwerwiegende Folgen wahrscheinlich - kontraindiziert
Antidepressiva, trizyklische, und Analoge - LumefantrinLumefantrin hemmt in vitro CYP2D6 und somit vermutlich auch den oxidativen Metabolismus der Antidepressiva. Ausserdem können sich die kardiotoxischen Effekte von Lumefantrin und den Antidepressiva additiv verstärken. Diese Effekte sind weitgehend dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Die gleichzeitige Behandlung mit Lumefantrin und Antidepressiva erhöht vermutlich das Risiko für QT-Zeit-Verlängerungen und Herzrhythmusstörungen vom Typ Torsade de pointes mit symptomatischen Schwindel- oder Ohnmachtsanfällen. In sehr seltenen Fällen können diese in Kammerflimmern und Herzstillstand mit potentiell letalem Ausgang übergehen.
Die gleichzeitige Behandlung mit Lumefantrin und Antidepressiva ist kontraindiziert.
Schwerwiegende Folgen wahrscheinlich - kontraindiziert
Dapoxetin - Stoffe, die serotoninerg wirkenDer Schweregrad des Serotonin-Syndroms ist dosisabhängig. Dieser beruht auf einer Überstimulation der zentralen postsynaptischen Serotonin-Rezeptoren. Viele Wirkstoffe können durch verschiedene Mechanismen ein Serotonin-Syndrom induzieren: z.B. Erhöhung der Serotonin-Konzentration durch Hemmung der Wiederaufnahme aus dem synaptischen Spalt, Hemmung des Abbaus oder Erhöhung der Freisetzung.
Erhöhtes Risiko eines serotonergen Syndroms
Bei gleichzeitiger Behandlung mit mehreren serotoninergen Arzneistoffen, kann sich in seltenen Fällen ein Serotonin-Syndrom entwickeln. Symptome eines Serotonin-Syndroms umfassen: Verhaltensstörungen (Angst, Agitation, Verwirrtheit), autonome (Tachykardie, Hypertonie, Schwindel, Diaphorese, Flush, Hyperthermie, Diarrhoe, Übelkeit, Erbrechen) und neuromuskuläre Störungen (Tremor, Rigidität, Myoklonien, Klonus, Hyperreflexie, Koordinationsstörungen). In schweren Fällen kann es zu Krampfanfällen, Rhabdomyolyse, akutem Nierenversagen, disseminierter intravasaler Koagulopathie, Koma und Schock mit potenziell letalem Ausgang kommen.
Dapoxetin darf nicht gleichzeitig mit den genannten serotoninerg wirkenden Arzneimitteln angewandt werden. Auch die Anwendung von Dapoxetin innerhalb von 14 Tagen nach Absetzen von serotoninergen Arzneimitteln ist kontraindiziert. Nach Absetzen von Dapoxetin sollen 7 Tage lang keine serotoninergen Arzneimittel angewandt werden.
Schwerwiegende Folgen wahrscheinlich - kontraindiziert
Serotonin-Reuptake-Hemmer - ProcarbazinDas Serotonin-Syndrom beruht auf einer Überstimulation von Serotonin-Rezeptoren im ZNS, hauptsächlich 5-HT-1A- und 5-HT-2A-Rezeptoren; meist tritt es wenige Stunden oder Tage nach Beginn der gleichzeitigen Anwendung mehrerer serotoninerger Arzneimittel auf. Nach Absetzen der Arzneimittel bildet es sich in der Regel innerhalb von 24 h zurück. Serotonin-Reuptake-Hemmer verstärken die serotoninerge Übertragung durch Hemmung der Wiederaufnahme von Serotonin aus dem synaptischen Spalt. MAO-Hemmer erhöhen die Verfügbarkeit von Serotonin, indem sie den Abbau von Serotonin durch die Monoaminooxidasen (MAO), vorwiegend durch MAO-A und in geringem Ausmass auch MAO-B, hemmen.
Auslösung eines Serotonin-Syndroms möglich
Bei gleichzeitiger Behandlung mit Procarbazin, einem reversiblen, unselektiven MAO-Hemmer, und serotoninergen Antidepressiva können Symptome eines Serotonin-Syndroms auftreten. Symptome eines Serotonin-Syndroms: mentale (Verwirrtheit, Erregung, Agitiertheit, Unruhe), autonome (Schwitzen, Fieber, Diarrhoe, Übelkeit, Erbrechen, Blutdruckanstieg) und neuromuskuläre Störungen (Hyperreflexie, Krampfanfälle, Tremor). In schweren Fällen kann es zu Koma und Schock kommen. In einer retrospektiven klinischen Studie erhielten 26 von 65 Patienten unter Procarbazin ebenfalls ein Antidepressivum, vor allem Serotonin-Reuptake-Hemmer. In diesen Fällen trat kein Serotonin-Syndrom auf.
Die gleichzeitige Behandlung mit dem Zytostatikum Procarbazin und Serotonin-Reuptake-Hemmern ist kontraindiziert. Zwischen dem Absetzen von Procarbazin und dem Therapiebeginn mit einem serotoninergen Antidepressivum sowie umgekehrt müssen zeitliche Abstände von einem Tag bis zu 5 Wochen eingehalten werden; die jeweiligen Fachinformationen sind zu beachten. Die Dosierungen sollen langsam erhöht werden, bis unter Überwachung eine optimale Einstellung erreicht ist.
Schwerwiegende Folgen wahrscheinlich - kontraindiziert
Antidepressiva - Alkoholhaltige ArzneimittelAntidepressiva und Ethanol wirken zusammen verstärkt zentraldämpfend. Die sedierende Wirkung der Antidepressiva ist unterschiedlich ausgeprägt: Eher stark sedierend wirken Amitriptylin, Trimipramin, Doxepin, Dosulepin, eher gering sedierend Mianserin und Clomipramin. Darüber hinaus hemmt akuter Alkoholgenuss offenbar den First-pass-Metabolismus der trizyklischen Antidepressiva. Bei Alkoholabhängigkeit kann dagegen die Clearance einiger Antidepressiva beschleunigt sein. Reboxetin verstärkt die Wirkungen von Alkohol auf die kognitiven Funktionen bei gesunden Probanden nicht.
Verstärkte zentraldämpfende Wirkungen
Alkohol - auch in Arzneimitteln - kann während einer Behandlung mit Antidepressiva die zentraldämpfenden Effekte verstärken. Die Konzentrationsfähigkeit (z. B. im Strassenverkehr) wird beeinträchtigt. Auch orthostatischer Blutdruckabfall und mehrstündige Amnesien wurden schon nach dem Konsum geringer Alkoholmengen berichtet.
Patienten unter Antidepressiva sollen Alkohol - auch in Arzneimitteln - weitestgehend meiden. Eine alkoholfreie Alternative für das alkoholhaltige Arzneimittel ist zu erwägen. Patienten sollen nachdrücklich auf die verstärkte Konzentrationsbeeinträchtigung durch schon geringe Alkoholmengen aufmerksam gemacht werden. Auch bei Antidepressiva, die in Studien keine verstärkten zentraldämpfenden Effekte bei Alkoholzufuhr zeigten, soll Alkohol aus grundsätzlichen Erwägungen gemieden werden. Alkohol kann den Verlauf von psychischen Krankheiten beeinflussen; auch aus diesem Grund sollen psychiatrische Patienten Alkohol möglichst meiden. Bei akuter Alkoholintoxikation sind Antidepressiva kontraindiziert.
Nicht empfohlen (vorsichtshalber kontraindiziert)
Tryptophan - Serotonin-Reuptake-HemmerDas Serotonin-Syndrom beruht auf einer Überstimulation postsynaptischer Serotonin-Rezeptoren (5-HT-Rezeptoren) im ZNS. Tryptophan wird im ZNS zu Serotonin metabolisiert; Serotonin-Reuptake-Hemmer erhöhen die Serotonin-Konzentration durch Hemmung der Wiederaufnahme aus dem synaptischen Spalt.
Provokation eines Serotonin-Syndroms möglich
Bei gleichzeitiger Behandlung mit Tryptophan und Serotonin-Reuptake-Hemmern kann ein Serotonin-Syndrom auftreten. In einer Studie rief die Kombination Fluoxetin/Tryptophan bei allen 5 Patienten Symptome eines Serotonin-Syndroms hervor, während in einer weiteren Studie die Kombination erfolgreich ohne Auftreten eines Serotonin-Syndroms angewandt wurde, um das Einsetzen der antidepressiven Wirkung zu beschleunigen. Die Symptome eines Serotonin-Syndroms können innerhalb weniger Minuten bis Stunden nach Beginn der Anwendung des zweiten serotoninergen Arzneistoffs beginnen. Symptome eines Serotonin-Syndroms: mentale (Verwirrtheit, Erregung, Agitiertheit, Unruhe), autonome (Schwitzen, Fieber, Diarrhoe, Übelkeit, Erbrechen, Blutdruckanstieg) und neuromuskuläre Störungen (Hyperreflexie, Krampfanfälle, Tremor). In schweren Fällen kann es zu Koma und Schock kommen.
Die gleichzeitige Behandlung mit Serotonin-Reuptake-Hemmern und Tryptophan ist kontraindiziert. Wird dennoch eine Kombinationstherapie für erforderlich gehalten, sollen die Patienten sorgfältig auch auf diskrete Symptome eines Serotonin-Syndroms hin beobachtet werden. Treten solche Symptome auf, sollen die Arzneimittel abgesetzt werden.
Nicht empfohlen (vorsichtshalber kontraindiziert)
Antiarrhythmika - Antidepressiva, trizyklische, und AnalogeDie kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken. Diese Effekte sind weitgehend dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben. Bei Antiarrhythmika beträgt die Inzidenz etwa 1:100 bis 4:100.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit mehreren Arzneistoffen, die die QT-Zeit verlängern können wie bestimmte Antiarrhythmika und Antidepressiva, sind vermehrt ventrikuläre Tachykardien zu befürchten. Torsade de pointes mit symptomatischen Schwindel- oder Ohnmachtsanfällen können auftreten. In seltenen Fällen können sie in Kammerflimmern und Herzstillstand übergehen.
Die gleichzeitige Behandlung mit den genannten Antiarrhythmika und Antidepressiva ist kontraindiziert; Alternativarzneimittel sind zu bevorzugen. Ist sie dennoch unumgänglich, soll sie unter sorgfältigster elektrokardiographischer und eventuell stationärer Überwachung sowie in niedrigst wirksamer Dosierung vorgenommen werden. Elektrolytstörungen sollen vor der Anwendung korrigiert werden. Bei einer Verlängerung der frequenzkorrigierten QTc-Zeit von mehr als 60 ms bzw. auf über etwa 460-500 ms (unterschiedliche Grenzwerte werden angegeben) sollen die gefährdenden Arzneimittel abgesetzt werden. Ausserdem sollen die Patienten über das Risiko der Herzrhythmusstörung informiert werden und bei Schwindel und Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen (Elektrolytstörungen) umgehend einen Arzt aufsuchen. Der Verzehr von Lakritze ist zu meiden.
Nicht empfohlen (vorsichtshalber kontraindiziert)
Antidepressiva, serotoninerge - Moclobemid (reversibler MAO-A-Hemmer)Das Serotonin-Syndrom beruht auf einer Überstimulation von zentralen und peripheren Serotonin-Rezeptoren; meist tritt es wenige Stunden oder Tage nach Beginn der gleichzeitigen Anwendung mehrerer serotoninerger Arzneimittel auf. Nach Absetzen der auslösenden Arzneimittel bildet sich das Serotonin-Syndrom in der Regel innerhalb von 24 h zurück. Serotonin-Reuptake-Hemmer verstärken die serotoninerge Übertragung durch Hemmung der Wiederaufnahme von Serotonin aus dem synaptischen Spalt. MAO-Hemmer erhöhen die Verfügbarkeit von Serotonin, indem sie den Abbau von Serotonin durch die Monoaminooxidasen (MAO), vorwiegend durch MAO-A und in geringem Ausmass auch MAO-B, hemmen.
Auslösung eines Serotonin-Syndroms möglich
Bei Kombination von Moclobemid mit serotoninerg wirkenden Antidepressiva wurden in Einzelfällen schwere Serotonin-Syndrome berichtet. Symptome eines Serotonin-Syndroms: mentale (Verwirrtheit, Erregung, Agitiertheit, Unruhe), autonome (Schwitzen, Fieber, Diarrhoe, Übelkeit, Erbrechen, Blutdruckanstieg) und neuromuskuläre Störungen (Hyperreflexie, Krampfanfälle, Tremor). In schweren Fällen kann es zu Koma und Schock kommen. Absichtliche oder akzidentelle Überdosierung der Antidepressiva spielte in den meisten berichteten Fällen eine Rolle.
Die Kombination von Moclobemid mit serotoninerg wirkenden Antidepressiva ist kontraindiziert. Bei einer Umstellung kann die Behandlung mit trizyklischen oder anderen serotoninerg wirkenden Antidepressiva 24 h nach Absetzen von Moclobemid begonnen werden. Bei der Umstellung von serotoninergen Antidepressiva auf Moclobemid wird eine Auswaschphase empfohlen, deren Dauer von der Halbwertszeit des zuvor gegebenen Antidepressivums abhängt (Clomipramin, Nortriptylin: 14 Tage, Venlafaxin: 7 Tage).
Nicht empfohlen (vorsichtshalber kontraindiziert)
Antidepressiva, serotoninerge - LinezolidDas Serotonin-Syndrom beruht auf einer Überstimulation zentraler und peripherer Serotonin-Rezeptoren und tritt meist bei Anwendung mehrerer serotoninerger Arzneimittel auf. Das Oxazolidinon-Antibiotikum Linezolid ist ein reversibler, nicht-selektiver Monoaminoxidase-Hemmer, der den Abbau von Serotonin hemmen kann, während serotoninerge Antidepressiva dessen Wiederaufnahme aus dem synaptischen Spalt hemmen bzw. direkt serotoninagonistisch wirken.
Provokation eines Serotonin-Syndroms möglich
Bei gleichzeitiger Behandlung mit Linezolid und serotoninergen Antidepressiva wurden in mehreren Fällen Symptome eines Serotonin-Syndroms beobachtet. Symptome eines Serotonin-Syndroms: mentale (Verwirrtheit, Erregung, Agitiertheit, Unruhe), autonome (Schwitzen, Fieber, Diarrhoe, Übelkeit, Erbrechen, Blutdruckanstieg) und neuromuskuläre Störungen (Hyperreflexie, Krampfanfälle, Tremor). In schweren Fällen kann es zu Koma und Schock kommen. Die Symptome traten in der Regel nach kurzer Dauer (0,5 bis 48 h) der gleichzeitigen Behandlung auf; vor allem bei älteren Patienten trat das Serotonin-Syndrom auch mit Verzögerung von einigen Tagen auf.
Die gleichzeitige Behandlung mit dem Oxazolidin-Antibiotikum Linezolid und serotoninergen Antidepressiva ist kontraindiziert. Ist während der Therapie mit einem Serotonin-Reuptake-Hemmer die sofortige Gabe des Antibiotikums unumgänglich, sollen die Patienten während der antibiotischen Behandlung sorgfältig auf Zeichen eines Serotonin-Syndroms beobachtet werden; das Absetzen des Serotonin-Reuptake-Hemmers soll erwogen werden.
Nicht empfohlen (vorsichtshalber kontraindiziert)
Saquinavir - QT-Zeit verlängernde SubstanzenDie kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken. Diese Effekte sind weitgehend dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1000 000 angegeben. Bei Antiarrhythmika beträgt die Inzidenz etwa 1:100 bis 4:100. Hinzu kommen teilweise pharmakokinetische Interaktionen mit Plasmakonzentrationserhöhungen der Arzneistoffe.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit Saquinavir und weiteren Arzneistoffen, die die QT-Zeit verlängern können, sind vermehrt ventrikuläre Tachykardien zu befürchten. Torsade de pointes mit symptomatischen Schwindel- oder Ohnmachtsanfällen können auftreten. In seltenen Fällen können sie in Kammerflimmern und Herzstillstand übergehen.
Die gleichzeitige Behandlung mit Saquinavir und den genannten QT-Zeit verlängernden Arzneistoffen ist kontraindiziert. Ist sie unumgänglich, soll sie unter sorgfältigster elektrokardiographischer und eventuell stationärer Überwachung sowie in niedrigst wirksamer Dosierung vorgenommen werden. Elektrolytstörungen sollen vor der Anwendung korrigiert werden. Bei einer Verlängerung der frequenzkorrigierten QTc-Zeit von mehr als 50-60 ms bzw. auf über 460-500 ms (unterschiedliche Grenzwerte werden angegeben) sollen die gefährdenden Arzneimittel abgesetzt werden. Ausserdem sollen die Patienten über das Risiko der Herzrhythmusstörung informiert werden und bei Schwindel und Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen (Elektrolytstörungen) umgehend einen Arzt aufsuchen. Der Verzehr von Lakritze ist zu meiden.
Nicht empfohlen (vorsichtshalber kontraindiziert)
Chinin - QT-Zeit verlängernde SubstanzenDie kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken. Diese Effekte sind weitgehend dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1000 000 angegeben. Bei Antiarrhythmika beträgt die Inzidenz etwa 1:100 bis 4:100. Hinzu kommen teilweise pharmakokinetische Interaktionen mit Plasmakonzentrationserhöhungen der Arzneistoffe.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit Chinin und weiteren Arzneistoffen, die die QT-Zeit verlängern können, sind vermehrt ventrikuläre Tachykardien zu befürchten. Torsade de pointes mit symptomatischen Schwindel- oder Ohnmachtsanfällen können auftreten. In seltenen Fällen können sie in Kammerflimmern und Herzstillstand übergehen.
Die gleichzeitige Behandlung mit Chinin und allen genannten QT-Zeit-verlängernden Arzneistoffen ist kontraindiziert.
Nicht empfohlen (vorsichtshalber kontraindiziert)
Efavirenz - QT-Zeit verlängernde SubstanzenDie kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken. Diese Effekte sind weitgehend dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1000 000 angegeben. Bei Antiarrhythmika beträgt die Inzidenz etwa 1:100 bis 4:100. Hinzu kommen teilweise pharmakokinetische Interaktionen mit Plasmakonzentrationserhöhungen der Arzneistoffe.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit Efavirenz und weiteren Arzneistoffen, die die QT-Zeit verlängern können, sind vermehrt ventrikuläre Tachykardien zu befürchten. Torsade de pointes mit symptomatischen Schwindel- oder Ohnmachtsanfällen können auftreten. In seltenen Fällen können sie in Kammerflimmern und Herzstillstand übergehen.
Die gleichzeitige Behandlung mit Efavirenz und den genannten QT-Zeit verlängernden Arzneistoffen ist kontraindiziert. Ist sie unumgänglich, soll sie unter sorgfältiger elektrokardiographischer und eventuell stationärer Überwachung sowie in niedrigst wirksamer Dosierung vorgenommen werden. Bei einer Verlängerung der herzfrequenzkorrigierten QTc-Zeit von mehr als 50-60 ms bzw. auf 460-500 ms (unterschiedliche Grenzwerte werden angegeben) sollen die gefährdenden Arzneimittel abgesetzt werden. Besonders bei prädisponierten Patienten (z. B. Diuretika-Therapie) wird empfohlen, den Elektrolytstatus und besonders das Serum-Kalium zu überwachen. Ausserdem sollen die Patienten über das Risiko der Herzrhythmusstörung informiert werden und bei Schwindel und Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen (Elektrolytstörungen) umgehend einen Arzt aufsuchen.
Nicht empfohlen (vorsichtshalber kontraindiziert)
Antidepressiva, tetrazyklische, und Analoge - Citalopram, EscitalopramBei den genannten Antidepressiva und Citalopram/Escitalopram können sich die serotoninergen und die QT-Zeit-verlängernden Effekte der beiden Stoffgruppen dosisabhängig additiv verstärken. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben. Die meisten der betroffenen Patienten weisen einen oder mehrere der genannten Risikofaktoren auf. In einer Studie wurde Mirtazapin erfolgreich als Augmentation zu Citalopram bei Zwangsstörungen angewendet.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes), Serotonin-Syndrom
Die Kombination mit (Es-)Citalopram kann die therapeutischen und die unerwünschten Wirkungen von tetrazyklischen Antidepressiva und Analoga (Maprotilin, Mianserin, Mirtazapin, Trazodon, Venlafaxin) verstärken. Ventrikuläre Herzrhythmusstörungen vom Typ Torsade de pointes mit Schwindel oder Ohnmachtsanfällen können verstärkt und vermehrt auftreten. In Einzelfällen kann ein Serotonin-Syndrom auftreten; dieses ist gekennzeichnet durch mentale (Verwirrtheit, Erregung, Agitiertheit, Unruhe), autonome (Schwitzen, Hyperthermie, Diarrhoe, Übelkeit, Erbrechen, Blutdruckanstieg) und neuromuskuläre Störungen (Hyperreflexie, Krampfanfälle, Tremor).
Laut Herstellerangaben ist die Kombination von (Es-)Citalopram mit Arzneimitteln, für die bekannt ist, dass sie das QT-Intervall verlängern, kontraindiziert. Ist die gleichzeitige Behandlung unumgänglich, soll auf vermehrte bzw. verstärkte unerwünschte Effekte geachtet und die Dosis der genannten Antidepressiva nach Bedarf zu verringert werden. Vor allem wenn Risikofaktoren vorliegen, sollen die Patienten elektrokardiographisch überwacht werden. Bei Anzeichen für ein Serotonin-Syndrom sollen die Arzneistoffe abgesetzt werden.
Nicht empfohlen (vorsichtshalber kontraindiziert)
Methylphenidat, Dexmethylphenidat - Stoffe, die serotoninerg wirkenDer Schweregrad des Serotonin-Syndroms ist dosisabhängig. Dieser beruht auf einer Überstimulation der zentralen postsynaptischen Serotonin-Rezeptoren. Viele Wirkstoffe können durch verschiedene Mechanismen ein Serotonin-Syndrom induzieren: z.B. Erhöhung der Serotonin-Konzentration durch Hemmung der Wiederaufnahme aus dem synaptischen Spalt, Hemmung des Abbaus oder Erhöhung der Freisetzung. Es wurde gezeigt, dass Methylphenidat die extrazelluläre Konzentration von Serotonin und Noradrenalin erhöht und dass es eine schwache Fähigkeit zur Bindung an den Serotonintransporter zu haben scheint.
Erhöhtes Risiko eines Serotonin-Syndroms
Bei gleichzeitiger Behandlung mit mehreren serotoninergen Arzneistoffen, kann sich in seltenen Fällen ein Serotonin-Syndrom entwickeln. Symptome eines Serotonin-Syndroms umfassen: Verhaltensstörungen (Angst, Agitation, Verwirrtheit), autonome (Tachykardie, Hypertonie, Schwindel, Diaphorese, Flush, Hyperthermie, Diarrhoe, Übelkeit, Erbrechen) und neuromuskuläre Störungen (Tremor, Rigidität, Myoklonien, Klonus, Hyperreflexie, Koordinationsstörungen). In schweren Fällen kann es zu Krampfanfällen, Rhabdomyolyse, akutem Nierenversagen, disseminierter intravasaler Koagulopathie, Koma und Schock mit potenziell letalem Ausgang kommen.
Die gleichzeitige Verabreichung von Methylphenidat und anderen serotonergen Arzneimitteln, sowie Arzneimitteln, die den Serotonin-Stoffwechsel hemmen oder Serotonin-Vorstufen, wird nicht empfohlen.
Nicht empfohlen (vorsichtshalber kontraindiziert)
QT-Zeit verlängernde Substanzen - DegarelixDie Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben. Die kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken und sind dosisabhängig.
Erhöhtes Risiko für Arrhythmien
Eine Androgen-Entzugstherapie kann das QT-Intervall verlängern. Bei gleichzeitiger Behandlung mit Arzneimitteln, die ebenfalls das QT-Intervall verlängern können, ist daher das Risiko für ventrikuläre Tachykardien erhöht. Torsade de pointes mit Schwindel- oder Ohnmachtsanfällen können auftreten. In seltenen Fällen können sie in Kammerflimmern und Herzstillstand übergehen.
Die gleichzeitige Behandlung von Degarelix und Wirkstoffen welche das QT-Intervall verlängern wird nicht empfohlen.
Nicht empfohlen (vorsichtshalber kontraindiziert)
Alpha-2-Rezeptoragonisten - Antidepressiva, trizyklische, und AnalogeDer Mechanismus der verminderten Blutdrucksenkung sowie der hypertensiven Krise ist nicht vollständig geklärt. Antidepressiva (tri- und tetrazyklische) hemmen die Wiederaufnahme von Katecholaminen, wodurch diese vermehrt zirkulieren. Dadurch kann der blutdrucksenkende Effekt von Alpha-2-Rezeptoragonisten vermindert sein und sich der Entzugshochdruck nach Absetzen von Alpha-2-Rezeptoragonisten verstärken.
Verminderte blutdrucksenkende Wirkung - Blutdruckanstieg/verstärkter Entzugshochdruck
Antidepressiva (tri- und tetrazyklische) können die blutdrucksenkende Wirkung von systemisch angewandten Alpha-2-Rezeptoragonisten stark abschwächen oder aufheben. In Einzelfällen sind während einer Behandlung mit Alpha-2-Rezeptoragonisten einige Tage bis 2 Wochen nach Beginn einer Antidepressiva-Therapie hypertensive Krisen mit Kopfschmerzen, Schwindel, Dyspnoe, Herzklopfen, Nasenbluten und Tinnitus aufgetreten. Das abrupte Absetzen von Alpha-2-Rezeptoragonisten während einer Behandlung mit Antidepressiva kann einen verstärkten Entzugshochdruck zur Folge haben.
Die gleichzeitige Behandlung mit tri-/tetrazyklischen Antidepressiva und Alpha-2-Rezeptoragonisten wird nicht empfohlen. Ist die gleichzeitige Behandlung dennoch nötig, muss der Blutdruck genau überwacht und bei Bedarf die Dosis systemisch angewandter Alpha-2-Rezeptoragonisten erhöht werden. Nach dem Absetzen des Antidepressivums muss eine erhöhte Dosis wieder gesenkt werden. Alternative Antihypertonika können erwogen werden; bei den Antidepressiva scheint Bupropion in geringerem Ausmass zu interagieren. Um einen Entzugshochdruck zu vermeiden, muss das Absetzen von Alpha-2-Rezeptoragonisten immer, auch nach alleiniger Therapie, langsam und stufenweise vorgenommen werden.
Überwachung bzw. Anpassung nötig
Lithiumsalze - Serotonin-Reuptake-HemmerWahrscheinlich handelt es sich bei den neurotoxischen Symptomen um Fragmente eines Serotonin-Syndroms, das auf einer Überstimulation von Serotonin-Rezeptoren im ZNS beruht. Serotonin-Reuptake-Hemmer blockieren die Wiederaufnahme von Serotonin aus dem synaptischen Spalt. Auch Lithium verstärkt wahrscheinlich durch bisher nicht genau bekannte Mechanismen die serotoninerge Übertragung, so dass die beiden Stoffe additiv oder synergistisch wirken.
Erhöhtes Risiko neurotoxischer Wirkungen (Serotonin-Syndrom, Krampfanfälle) und von TdP-Arrhythmien
Bei einer antidepressiven Kombinationstherapie mit Lithium und Serotonin-Reuptake-Hemmern, auch mit Clomipramin und Venlafaxin, wurden bei einzelnen Patienten Verwirrtheit, Hypomanie, Hyperthermie, Hypertonie, Myoklonie, Hyperreflexie, Tremor, Ataxie und Diarrhoe sowie Somnolenz und Priapismus beobachtet. Das voll ausgebildete Serotonin-Syndrom kann lebensbedrohlich verlaufen. Ausserdem erhöht die Kombinationsbehandlung das Risiko von Krampfanfällen und von QT-Zeit-Verlängerungen bzw. Torsade de pointes.
Lithiumsalze und Serotonin-Reuptake-Hemmer können bei therapierefraktären Depressionen in niedrigst wirksamer Dosierung miteinander kombiniert werden (Lithium-Augmentation). Die Patienten müssen dabei besonders sorgfältig auf Zeichen eines Serotonin-Syndroms überwacht werden: Wenn sie auftreten, sollen möglichst alle serotoninergen Arzneistoffe abgesetzt werden.
Überwachung bzw. Anpassung nötig
Antidepressiva - RitonavirIn-vitro- und Tierversuche haben gezeigt, dass Ritonavir ein starker Hemmstoff der Biotransformation durch CYP3A4, CYP2D6 und CYP2C9 ist. Daher wird angenommen, dass Ritonavir die Plasmakonzentrationen der Substrate dieser Isoenzyme stark erhöhen kann.
Verstärkte Wirkungen der Antidepressiva
Bei gleichzeitiger Behandlung kann Ritonavir die Wirkungen des Antidepressivums verstärken.
Bei gleichzeitiger Behandlung mit Ritonavir müssen die therapeutischen Wirkungen und die Nebenwirkungen der betroffenen Arzneistoffe sorgfältig überwacht und die Dosierungen gegebenenfalls angepasst werden.
Überwachung bzw. Anpassung nötig
Serotonin-Reuptake-Hemmer - JohanniskrautDas Serotonin-Syndrom beruht auf einer Überstimulation von Serotonin-Rezeptoren im ZNS. Meist entwickelt es sich bei Anwendung mehrerer serotoninerger Arzneimittel innerhalb einiger Stunden oder Tage. Nach Absetzen der Therapie bildet es sich in der Regel innerhalb von 24 h zurück. Die Johanniskraut-Inhaltsstoffe Hypericin und Hyperforin scheinen ebenfalls serotoninerg zu wirken: Sie hemmen in vitro die Serotonin-Aufnahme.
Symptome des Serotonin-Syndroms möglich
Bei gleichzeitiger Anwendung von Serotonin-Reuptake-Hemmern mit Johanniskraut haben sich in Einzelfällen nach kurzer Zeit (0,5 bis 48 h) Symptome eines Serotonin-Syndroms entwickelt. Dieses ist gekennzeichnet durch autonome (Schwitzen, Hyperthermie, Diarrhoe, Übelkeit, Blutdruckschwankungen), mentale (Verwirrtheit, Erregung, Angst) und neuromuskuläre Störungen (Hyperreflexie, Myoklonie, Tremor). Das Spektrum reicht von leichten Symptomen bis hin zu schwerer Serotonin-Toxizität.
Während der Behandlung mit Serotonin-Reuptake-Hemmern soll auf Johanniskraut-Präparate möglichst verzichtet werden. Wird dennoch zusätzlich Johanniskraut eingesetzt, so sind die Patienten besonders sorgfältig auf Symptome des Serotonin-Syndroms zu überwachen; bei Verdacht auf ein Serotonin-Syndrom sind alle serotoninergen Arzneimittel abzusetzen.
Überwachung bzw. Anpassung nötig
Antidepressiva, trizyklische, und Analoge - Antibiotika, QT-Zeit-verlängernde (Makrolide)Die kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken und sind dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben. Die meisten der betroffenen Patienten weisen einen oder mehrere der genannten Risikofaktoren auf. Einige der betroffenen Antibiotika wie Clarithromycin, Erythromycin und Telithromycin hemmen auch Cytochrom-P-450-abhängige Enzyme, die den oxidativen Metabolismus der Antidepressiva katalysieren können. Erhöhte Plasmakonzentrationen der Antidepressiva erhöhen das Risiko von QT-Zeit-Verlängerungen und Torsade de pointes. Bei gesunden Probanden erhöhte die gleichzeitige Gabe von Clarithromycin die Bioverfügbarkeit von Trazodon im Schnitt auf fast das Doppelte.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit mehreren Arzneistoffen, die die QT-Zeit verlängern können, wie einige Antibiotika und Antidepressiva, steigt das Risiko von Herzrhythmusstörungen vom Typ Torsade de pointes. Symptomatische Schwindel- oder Ohnmachtsanfälle können auftreten. Meist enden Torsade de pointes spontan; sehr selten können sie aber auch in Kammerflimmern und Herzstillstand mit potenziell letalem Ausgang übergehen.
Die gleichzeitige Behandlung mit den genannten Antidepressiva und weiteren QT-Zeit-verlängernden Arzneistoffen soll möglichst vermieden werden; Alternativarzneimittel sind zu bevorzugen. Ist sie nötig, soll sie in niedrigst wirksamer Dosis sowie unter sorgfältiger EKG-Überwachung vorgenommen werden. Elektrolytstörungen und Bradykardien sollen vor der Anwendung korrigiert werden. Der Elektrolytstatus ist ebenfalls zu überwachen. Bei einer Verlängerung der frequenzkorrigierten QTc-Zeit von mehr als 50 ms bzw. auf über etwa 460 ms (unterschiedliche Grenzwerte werden angegeben) sollen die gefährdenden Arzneimittel abgesetzt werden. Ausserdem sollen die Patienten über das Risiko der Herzrhythmusstörung informiert werden und bei Schwindel und Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen (Elektrolytstörungen) umgehend einen Arzt aufsuchen. Der Verzehr von Lakritze ist zu meiden.
Überwachung bzw. Anpassung nötig
Antidepressiva, trizyklische, und Analoge - H1-Blocker (Antiallergika)Antidepressiva und H1-Blocker verlängern additiv und dosisabhängig die QT-Zeit im EKG. Die meisten der betroffenen Patienten weisen einen oder mehrere Risikofaktoren auf. Die verstärkten anticholinergen Wirkungen beruhen auf additiven peripheren und zentralen Wirkungen der Arzneistoffe. Unter den trizyklischen Antidepressiva wirken besonders Amitriptylin, Imipramin, Trimipramin und Nortriptylin stark anticholinerg.
Erhöhtes Risiko von ventrikulären Tachykardien, verstärkte anticholinerge Wirkungen
Bei gleichzeitiger Behandlung mit QT-Zeit-verlängernden Arzneistoffen wie Antidepressiva und einigen H1-Blockern ist das Risiko für ventrikuläre Tachykardien und Herzrhythmusstörungen vom Typ Torsade de pointes erhöht. Symptome sind Herzklopfen, Benommenheit, Schwindel und Ohnmachtsanfälle. In seltenen Fällen können sie in Kammerflimmern und Herzstillstand übergehen. Torsade de pointes treten selten in den ersten 3 Tagen einer Behandlung auf; häufiger kommen sie nach 3 bis 30 Tagen oder später vor. Auch anticholinerge Effekte können vermehrt und verstärkt auftreten: Akkommodationsstörungen, Mydriasis, Mundtrockenheit, Obstipation, Tachykardie, Miktionsstörungen, Schweissminderung. Vor allem bei älteren Patienten können delirante Syndrome mit Verwirrtheit, Halluzinationen und Erregungszuständen sowie kognitive Störungen vorkommen und das Sturzrisiko kann erhöht sein.
Die gleichzeitige Behandlung mit mehreren QT-Zeit-verlängernden Arzneistoffen ist möglichst zu vermeiden, besonders bei Patienten mit Risikofaktoren. Ist die gleichzeitige Behandlung unumgänglich, soll sie unter sorgfältiger elektrokardiographischer und eventuell stationärer Überwachung sowie in niedrigst wirksamer Dosierung vorgenommen werden. Bei einer Verlängerung der frequenzkorrigierten QTc-Zeit um mehr als 50 ms bzw. auf mehr als 460-500 ms (unterschiedl. Grenzwerte werden genannt) sollen die gefährdenden Arzneimittel abgesetzt werden. Bei prädisponierten Patienten (z. B. Diuretika-Therapie) soll das Serum-Kalium überwacht werden. Ausserdem sollen die Patienten über das Risiko der Herzrhythmusstörung informiert werden und bei Herzklopfen, Benommenheit, Schwindel oder Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen umgehend einen Arzt aufsuchen. Der Verzehr von Lakritze ist zu meiden. Auch im Hinblick auf periphere und zentrale anticholinerge Effekte soll sorgfältig überwacht werden.
Überwachung bzw. Anpassung nötig
Antidepressiva, trizyklische, und Analoge - ProtozoenmittelDie genannten Antidepressiva und Protozoenmittel verlängern additiv die QT-Zeit im EKG. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben. Die kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken und sind dosisabhängig. Die meisten der betroffenen Patienten weisen einen oder mehrere der unten genannten Risikofaktoren auf.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit mehreren torsadogenen Arzneistoffen wie bestimmte Antidepressiva und einigen Protozoenmitteln (teilweise auch in anderen Indikationen verwendet) sind vermehrt QT-Zeit-Verlängerungen und ventrikuläre Tachykardien zu befürchten. Torsade de pointes mit symptomatischen Schwindel- oder Ohnmachtsanfällen können auftreten. In seltenen Fällen können sie in Kammerflimmern und Herzstillstand übergehen. Torsade de pointes treten eher selten in den ersten 3 Tagen einer Behandlung auf; häufiger kommen sie nach 3 bis 30 Tagen oder noch später vor.
Die gleichzeitige Behandlung mit mehreren QT-Zeit verlängernden Arzneistoffen ist möglichst zu vermeiden, ganz besonders bei Patienten mit Risikofaktoren. Ist sie unumgänglich, soll sie unter sorgfältiger elektrokardiographischer und eventuell stationärer Überwachung sowie in niedrigst wirksamer Dosierung vorgenommen werden. Elektrolytstörungen und Bradykardien sollen vor der Anwendung korrigiert werden. Bei einer Verlängerung der frequenzkorrigierten QTc-Zeit um mehr als 60 ms bzw. auf über etwa 460-500 ms sollen die Risiko-Arzneimittel abgesetzt werden. Die Patienten sollen über das Risiko der Herzrhythmusstörung informiert werden und bei Schwindel und Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen (Elektrolytstörungen) umgehend einen Arzt aufsuchen. Der Verzehr von Lakritze ist zu meiden.
Überwachung bzw. Anpassung nötig
QT-Zeit verlängernde Substanzen - Antidepressiva, trizyklische, und AnalogeDie kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken. Diese Effekte sind weitgehend dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit mehreren Arzneistoffen, die die QT-Zeit verlängern können, steigt die Inzidenz von Rhythmusstörungen vom Typ Torsade de pointes. Symptome sind Herzklopfen, Benommenheit, Schwindel und Ohnmachtsanfälle. In sehr seltenen Fällen können sie in Kammerflimmern und Herzstillstand mit potenziell letalem Ausgang übergehen.
Die gleichzeitige Behandlung mit mehreren QT-Zeit verlängernden Arzneistoffen soll möglichst vermieden werden. Ist sie unumgänglich, soll sie unter sorgfältiger elektrokardiographischer und eventuell stationärer Überwachung sowie in niedrigst wirksamer Dosierung vorgenommen werden. Bei einer Verlängerung der frequenzkorrigierten QTc-Zeit um mehr als 50 ms bzw. auf mehr als 460-500 ms (unterschiedl. Grenzwerte werden genannt) sollen die gefährdenden Arzneimittel abgesetzt werden. Besonders bei prädisponierten Patienten (z. B. Diuretika-Therapie) wird empfohlen, das Serum-Kalium zu überwachen. Ausserdem sollen die Patienten über das Risiko der Herzrhythmusstörung informiert werden und bei Herzklopfen, Benommenheit, Schwindel oder Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen umgehend einen Arzt aufsuchen. Der Verzehr von Lakritze ist zu meiden.
Überwachung bzw. Anpassung nötig
Bupropion - Stoffe, die die Krampfschwelle senkenDie Interaktion beruht auf einem additiven Effekt der betroffenen Arzneimittel auf die Krampfschwelle. Die Inzidenz von Krampfanfällen unter Bupropion (veränderte Wirkstofffreisetzung) betrug in klinischen Studien bei Dosen bis zu 450 mg/Tag ungefähr 0,1%. Hinzukommen pharmakokinetische Effekte, da Bupropion ein starker CYP2D6 Hemmer ist und somit die Konzentrationen einiger Stoffe (z.B. Paroxetin) erhöhen kann. Bupropion wird selbst über CYP2C19 verstoffwechselt, welches wiederum von einigen Antidepressiva (z.B. Fluoxetin) gehemmt werden kann.
Erhöhtes Risiko von Krampfanfällen
Die gleichzeitige Behandlung mit Bupropion und weiteren Arzneimitteln, die die Krampfschwelle senken, erhöht das Risiko von Krampfanfällen.
Bupropion muss bei Patienten mit prädisponierenden Faktoren für die Senkung der Krampfschwelle mit Vorsicht angewandt werden; das Nutzen/Risiko-Verhältnis muss jeweils individuell beurteilt werden. Raucherentwöhnung: Bei Patienten mit niedriger Krampfschwelle wird eine Tageshöchstdosis von 150 mg als Erhaltungsdosis während der Gesamtdauer der Behandlung empfohlen.
Überwachung bzw. Anpassung nötig
Methadon, Levomethadon - Antidepressiva, trizyklische, und AnalogeDie kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken. Diese Effekte sind weitgehend dosis- bzw. konzentrationsabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit mehreren Arzneistoffen, die die QT-Zeit verlängern können wie Levo-/Methadon und einigen Antidepressiva, ist das Risiko von Herzrhythmusstörungen vom Typ Torsade de pointes erhöht. Symptomatische Schwindel- oder Ohnmachtsanfälle können auftreten. Meist enden Torsade de pointes spontan; selten können sie aber auch in Kammerflimmern und Herzstillstand mit potenziell letalem Ausgang übergehen.
Die gleichzeitige Behandlung mit mehreren QT-Zeit verlängernden Arzneistoffen soll möglichst vermieden werden. Ist sie unumgänglich, soll sie unter sorgfältiger elektrokardiographischer und eventuell stationärer Überwachung sowie in niedrigst wirksamer Dosierung vorgenommen werden. Bei einer Verlängerung der herzfrequenzkorrigierten QTc-Zeit von mehr als 50-60 ms bzw. auf 460-500 ms (unterschiedliche Grenzwerte werden angegeben) sollen die gefährdenden Arzneimittel abgesetzt werden. Der Nutzen einer Substitutionsbehandlung mit Methadon soll generell sorgfältig gegen das Tachykardierisiko abgewogen werden. Vor Therapieeinleitung und nach zwei Behandlungswochen soll ein EKG abgeleitet werden, um eventuelle QT-Zeit-Verlängerungen zu quantifizieren. In gleicher Weise sollen bei einer Dosis-Erhöhung EKGs angefertigt werden.
Überwachung bzw. Anpassung nötig
Trazodon - Enzyminhibitoren (CYP3A4)Trazodon ist ein Substrat von CYP3A4; CYP3A4-Inhibitoren beeinträchtigen daher seinen oxidativen Metabolismus und hemmen seine Elimination.
Verstärkte Wirkungen von Trazodon möglich
Die gleichzeitige Behandlung mit einem CYP3A4-Hemmer kann die unerwünschten Wirkungen von Trazodon verstärken: Benommenheit, Schwindel, Übelkeit, Erbrechen und Blutdruckabfall wurden berichet.
Wenn die gleichzeitige Behandlung mit Trazodon und CYP3A4-Hemmern nicht vermieden werden kann, sollen die Patienten sorgfältig auf unerwünschte Effekte von Trazodon beobachtet werden; bei Bedarf ist die Dosierung von Trazodon zu verringern.
Überwachung bzw. Anpassung nötig
Duloxetin - Serotonin-Reuptake-HemmerDas Serotonin-Syndrom beruht auf einer Überstimulation von Serotonin-Rezeptoren im ZNS. Serotonin-Reuptake-Hemmer erhöhen die Serotonin-Konzentration durch präsynaptische Hemmung der Wiederaufnahme aus dem synaptischen Spalt.
Symptome eines Serotonin-Syndroms möglich
Bei gleichzeitiger Behandlung mit mehreren serotoninergen Arzneistoffen, wie Serotonin-Reuptake-Hemmern, können in seltenen Fällen Symptome eines Serotonin-Syndroms auftreten. Symptome eines Serotonin-Syndroms: mentale (Verwirrtheit, Erregung, Agitiertheit, Unruhe), autonome (Schwitzen, Fieber, Diarrhoe, Übelkeit, Erbrechen, Blutdruckanstieg) und neuromuskuläre Störungen (Hyperreflexie, Krampfanfälle, Tremor). In schweren Fällen kann es zu Koma und Schock kommen.
Bei einer Kombinationstherapie ist Vorsicht geboten. Auf Symptome eines Serotonin-Syndroms soll besonders geachtet werden. Treten sie auf, sollen die serotoninergen Arzneistoffe sofort abgesetzt werden.
Überwachung bzw. Anpassung nötig
Aminopyridine - Stoffe, die die Krampfschwelle senkenDie Interaktion beruht auf einem additiven Effekt der betroffenen Arzneimittel auf die Krampfschwelle.
Erhöhtes Risiko von Krampfanfällen
Die gleichzeitige Behandlung mit den Aminopyridin-Derivaten Fampridin und Amifampridin und weiteren Arzneimitteln, die die Krampfschwelle senken (Neuroleptika, Antidepressiva, Antimalariamittel, Atomoxetin, Tramadol, Theophyllin, systemische Glukokortikoide, Chinolone, sedierenden Antihistaminika, Stimulantien, Appetitzügler) kann das Risiko von Krampfanfällen erhöhen.
Die Entscheidung, gleichzeitig mit Aminopyridin-Derivaten Arzneistoffe anzuwenden, die die Krampfschwelle senken, soll sorgfältig abgewogen werden. Wenn ein Krampfanfall auftritt, ist die Behandlung abzubrechen. Levofloxacin: Die Interaktion kann auch bei inhalativer Anwendung auftreten, da gelegentlich Plasmakonzentrationen wie nach peroraler Gabe vorkommen können.
Überwachung bzw. Anpassung nötig
Proteinkinase-Inhibitoren - QT-Zeit verlängernde SubstanzenDie kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken. Diese Effekte sind weitgehend dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1000 000 angegeben. Hinzu kommen pharmakokinetische Effekte bei einigen Proteinkinase-Inhibitoren (Bosutinib, Ceritinib, Crizotinib, Dasatinib, Lapatinib, Midostaurin, Nilotinib, Pazopanib, Sunitinib, Tivozanib, Vemurafenib), die über CYP3A4 verstoffwechselt werden, welches durch Clarithromycin, Erythromycin oder Telithromycin gehemmt werden kann.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit einigen Proteinkinase-Inhibitoren und weiteren Arzneistoffen, die die QT-Zeit verlängern können, ist das Risiko von Herzrhythmusstörungen vom Typ Torsade de pointes erhöht. Symptomatische Schwindel- oder Ohnmachtsanfälle können auftreten. Meist enden Torsade de pointes spontan; selten können sie aber auch in Kammerflimmern und Herzstillstand mit potenziell letalem Ausgang übergehen.
Die gleichzeitige Behandlung mit den genannten Proteinkinase-Hemmern und weiteren QT-Zeit verlängernden Arzneistoffen soll möglichst vermieden werden. Ist die gleichzeitige Behandlung unumgänglich, soll sie unter sorgfältiger elektrokardiographischer und eventuell stationärer Überwachung sowie in niedrigst wirksamer Dosierung vorgenommen werden. Bei einer Verlängerung der herzfrequenzkorrigierten QTc-Zeit von mehr als 50-60 ms bzw. auf 460-500 ms (unterschiedliche Grenzwerte werden angegeben) sollen die gefährdenden Arzneimittel abgesetzt werden. Besonders bei prädisponierten Patienten (z. B. Diuretika-Therapie) wird empfohlen, den Elektrolytstatus und besonders das Serum-Kalium zu überwachen. Ausserdem sollen die Patienten über das Risiko der Herzrhythmusstörung informiert werden und bei Schwindel und Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen (Elektrolytstörungen) umgehend einen Arzt aufsuchen. Levofloxacin: Die Interaktion kann auch bei inhalativer Anwendung auftreten, da gelegentlich Plasmakonzentrationen wie nach peroraler Gabe vorkommen können.
Überwachung bzw. Anpassung nötig
Methylenblau - Stoffe, die serotoninerg wirkenDas Serotonin-Syndrom beruht auf einer Überstimulation von zentralen und peripheren Serotonin-Rezeptoren. Methylthionin inhibiert in vitro reversibel die Monoaminoxidase A und kann daher auch in vivo vermutlich den Abbau von Serotonin hemmen, während Serotonin-Reuptake-Hemmer dessen Wiederaufnahme aus dem synaptischen Spalt hemmen. Eine weitere In-vitro-Studie zeigt, dass Methylthionin auch den Serotonin-Transporter hemmen kann und ebenfalls die Wiederaufnahme von Serotonin aus dem synaptischen Spalt verhindert.
Auslösung eines Serotonin-Syndroms möglich
Eine Reihe von Fallberichten und retrospektiven Studien hat gezeigt, dass die gleichzeitige Anwendung von Methylthionin (Methylenblau) und einem serotoninerg wirkenden Arzneistoff, meist einem Serotonin-Reuptake-Hemmer, innerhalb einer bis weniger Stunden ein Serotonin-Syndrom auslösen kann. Dieses ist gekennzeichnet durch autonome (Schwitzen, Hyperthermie, Diarrhoe, Übelkeit, Blutdruckschwankungen), mentale (Verwirrtheit, Erregung, Angst) und neuromuskuläre Störungen (Hyperreflexie, Tremor).
Bei Patienten, die unter einer Therapie mit serotoninerg wirkenden Arzneimitteln stehen, soll Methylthionin (Methylenblau) möglichst vermieden werden. Bei einer akuten Vergiftung mit Methämoglobinbildnern ist allerdings die Anwendung des Antidots unerlässlich. In diesen Fällen soll die niedrigst mögliche Dosis von Methylthionin gewählt und der Patient während 4 Stunden nach der Injektion sorgfältig auf zentralnervöse Effekte überwacht werden. Die Behandlung mit einem Serotonin-Reuptake-Hemmer soll frühestens 24 Stunden nach der letzten Gabe von Methylthionin begonnen werden.
Überwachung bzw. Anpassung nötig
QT-Zeit verlängernde Substanzen - Stoffe zur AndrogensuppressionDie Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben. Die kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken und sind dosisabhängig.
Erhöhtes Risiko für Arrhythmien
Eine Androgen-Entzugstherapie kann das QT-Intervall verlängern. Bei gleichzeitiger Behandlung mit Arzneimitteln, die ebenfalls das QT-Intervall verlängern können, ist daher das Risiko für ventrikuläre Tachykardien erhöht. Torsade de pointes mit Schwindel- oder Ohnmachtsanfällen können auftreten. In seltenen Fällen können sie in Kammerflimmern und Herzstillstand übergehen.
Bei Patienten, die gleichzeitig Arzneimittel erhalten, die das QT-Intervall verlängern können, ist vor dem Beginn einer Androgenentzugsbehandlung das Nutzen-Risiko-Verhältnis einschliesslich des Potenzials für Torsade de pointes sorgfältig abzuschätzen. Elektrolytstörungen und Bradykardien sollen vor der Anwendung korrigiert werden. Der Elektrolytstatus ist ebenfalls zu überwachen. Bei einer Verlängerung der frequenzkorrigierten QTc-Zeit von mehr als 60 ms bzw. auf über etwa 460-500 ms sollen die Risiko-Arzneimittel abgesetzt werden.
Überwachung bzw. Anpassung nötig
Antidepressiva - MAO-B-HemmerDie Interaktion beruht vermutlich auf der Verstärkung der Wirkungen von adrenergen und/oder serotoninergen Neurotransmittern. Antipressiva hemmen die Wiederaufnahme von Serotonin bzw. Noradrenalin oder wirken direkt agonistisch an Rezeptoren der Neurotransmitter. MAO-Hemmer erhöhen die Verfügbarkeit von Serotonin, indem sie den Abbau von Serotonin durch die Monoaminooxidasen (MAO), vorwiegend durch MAO-A und in geringem Ausmass auch MAO-B, hemmen.
Vermehrt schwere unerwünschte Wirkungen (z .B. Serotonin-Syndrom)
Seltene, aber schwerwiegende unerwünschte Wirkungen (z. B. Serotonin-Syndrom) wurden bei der gleichzeitigen Behandlung mit Hemmern der MAO-B (Rasagilin, Safinamid, Selegilin) und Antidepressiva berichtet. Serotogene Antidepressiva sind u.a. Serotonin-Reuptake-Hemmer, Serotonin-Noradrenalin-Reuptake-Hemmer bzw. trizyklische/tetrazyklische Antidepressiva. Symptome eines Serotonin-Syndroms: mentale (Verwirrtheit, Erregung, Agitiertheit, Unruhe), autonome (Schwitzen, Fieber, Diarrhoe, Übelkeit, Erbrechen, Blutdruckanstieg) und neuromuskuläre Störungen (Hyperreflexie, Krampfanfälle, Tremor). In schweren Fällen kann es zu Koma und Schock kommen. In einer Studie mit 4568 Patienten traten bei der gleichzeitigen Anwendung von Selegilin und einem Antidepressivum nur in 0,24 % der Fälle Symptome auf, welche in Zusammenhang mit einem Serotonin-Syndrom stehen könnten. Bei 0,04 % der Fälle handelte es sich um eine schwerwiegenden Nebenwirkung.
Die genannten Antidepressiva und die MAO-B-Hemmer Rasagilin bzw. Safinamid sollen nur unter sorgfältiger Überwachung und in den niedrigst wirksamen Dosen gleichzeitig angewandt werden. Die gleichzeitige Anwendung mit Selegilin ist kontraindiziert. MAO-Hemmer sollen nicht angewendet werden, wenn nach der Therapie mit dem serotogenen Antidepressivum nicht mindestens eine Auswaschphase entsprechend der 5-fachen Halbwertszeit eingehalten wurde; die jeweiligen Fachinformationen sind zu beachten. Serotogene Antidepressiva dürfen nicht angewendet werden, wenn die Beendigung der Selegilin-Therapie nicht mindestens 14 Tage zurückliegt.
Überwachung bzw. Anpassung nötig
Panobinostat - QT-Zeit verlängernde SubstanzenDie kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken. Diese Effekte sind weitgehend dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1000 000 angegeben. Bei Antiarrhythmika beträgt die Inzidenz etwa 1:100 bis 4:100. Pharmakokinetische Interaktionen mit Plasmakonzentrationserhöhungen der Arzneistoffe können hinzukommen.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit Panobinostat und weiteren Arzneistoffen, die die QT-Zeit verlängern können, sind vermehrt ventrikuläre Tachykardien zu befürchten. Torsade de pointes mit symptomatischen Schwindel- oder Ohnmachtsanfällen können auftreten. In seltenen Fällen können sie in Kammerflimmern und Herzstillstand übergehen.
Die gleichzeitige Behandlung mit Panobinostat und den genannten weiteren QT-Zeit verlängernden Arzneistoffen wird nicht empfohlen. Ist die gleichzeitige Behandlung mit mehreren QT-Zeit-verlängernden Arzneistoffen unumgänglich, soll sie unter sorgfältiger elektrokardiographischer und eventuell stationärer Überwachung sowie in niedrigst wirksamer Dosierung vorgenommen werden. Bei einer Verlängerung der herzfrequenzkorrigierten QTc-Zeit von mehr als 50-60 ms bzw. auf 460-500 ms (unterschiedliche Grenzwerte werden angegeben) sollen die gefährdenden Arzneimittel abgesetzt werden. Besonders bei prädisponierten Patienten (z. B. Diuretika-Therapie) wird empfohlen, den Elektrolytstatus und besonders das Serum-Kalium zu überwachen. Ausserdem sollen die Patienten über das Risiko der Herzrhythmusstörung informiert werden und bei Schwindel und Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen (Elektrolytstörungen) umgehend einen Arzt aufsuchen. Levofloxacin: Die Interaktion kann auch bei inhalativer Anwendung auftreten, da gelegentlich Plasmakonzentrationen wie nach peroraler Gabe vorkommen können.
Überwachung bzw. Anpassung nötig
Iobenguan[123I] - Stoffe, die die Catecholamin-Aufnahme blockierenIobenguan ist ein Noradrenalin-Derivat; wie dieses wird Iobenguan durch einen aktiven Prozess in adrenerge Gewebe (z. B. Nebennierenmark) aufgenommen und dort gespeichert. Das Ausmass der Aufnahme ist in pathologischen Geweben verändert und wird gemessen. Arzneistoffe, die den Mechanismus der Catecholamin-Aufnahme blockieren, wie trizyklische Antidepressiva und Reserpin, reduzieren die Anreicherung von Iobenguan und beeinträchtigen dadurch die Aussagekraft des Tests.
Beeinträchtigung der Aussagekraft des Iobenguan[123I]-Tests
Die Behandlung mit den genannten Arzneistoffen (Alpha-2-rezeptoragonisten, Antidepressiva, trizyklische, und Analoge, Reserpin, Tetrabenazin, Calciumantagonisten, Phenothiazine, indirekte Sympathomimetika) beeinträchtigt die Bestimmung der Noradrenalin-Speicherfähigkeit durch das Radiodiagnostikum Iobenguan[123I] und damit die Aussagekraft des Tests.
Die genannten Arzneistoffe sollen - wenn ärztlich vertretbar - etwa 1 Woche (etwa 4 biologische Halbwertszeiten) vor einer Untersuchung mit Iobenguan[123I] abgesetzt werden.
Überwachung bzw. Anpassung nötig
Tramadol - Serotonin-Reuptake-HemmerAdditive Effekte: Tramadol setzt dosisabhängig die Krampfschwelle herab. Auch Serotonin-Reuptake-Hemmer können die Krampfschwelle senken; sehr selten (unter 0,1 Promille) können Krampfanfälle auftreten. Tramadol hat ausserdem ebenso wie Serotonin-Reuptake-Hemmer serotoninerge Effekte, so dass additive Wirkungen auf die Serotonin-Konzentration im ZNS auslösend für ein Serotonin-Syndrom sein können. Ausserdem können Serotonin-Reuptake-Hemmer mit CYP2D6-hemmender Wirkung, insbesondere Paroxetin und Fluoxetin, den oxidativen Metabolismus zum wirksamen Metaboliten O-Desmethyl-Tramadol beeinträchtigen.
Erhöhte Gefahr von Krampfanfällen und eines Serotonin-Syndroms
Tramadol kann selten (0,1-1 Promille) Krampfanfälle auslösen. Die gleichzeitige Behandlung mit Serotonin-Reuptake-Hemmern kann das Risiko von Krampfanfällen erhöhen. Ausserdem ist die Gefahr eines Serotonin-Syndroms erhöht. Symptome eines Serotonin-Syndroms: mentale (Verwirrtheit, Erregung, Agitiertheit, Unruhe), autonome (Schwitzen, Fieber, Diarrhoe, Übelkeit, Erbrechen, Blutdruckanstieg) und neuromuskuläre Störungen (Hyperreflexie, Krampfanfälle, Tremor). In schweren Fällen kann es zu Koma und Schock kommen.
Der gleichzeitige Einsatz von Tramadol mit Serotonin-Reuptake-Hemmern soll individuell abgewogen werden. Die Patienten sollen ausserdem sorgfältig über die Zeichen des Serotonin-Syndroms informiert werden. Die Dosierungsempfehlungen sollen nicht überschritten werden. Tramadol darf nicht eingesetzt werden bei Patienten, deren Epilepsie nicht ausreichend kontrolliert ist.
Überwachung bzw. Anpassung nötig
Ribociclib - QT-Zeit verlängernde SubstanzenDie arrhythmogenen Wirkungen von Ribociclib und weiteren Arzneistoffen, die die QT-Zeit verlängern können, könnten sich verstärken. Diese Effekte sind weitgehend dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1000 000 angegeben. Pharmakokinetische Interaktionen mit Plasmakonzentrationserhöhungen der Arzneistoffe können hinzukommen. Ribociclib verlängert das frequenzkorrigierte QTc-Intervall konzentrationsabhängig: Die empfohlene Dosis von 600 mg verlängerte das QTc-Intervall im Gleichgewicht bei einer mittleren maximalen Plasmakonzentration von 2237 ng/ml im Schnitt um 22,87 ms.
Erhöhtes Risiko für Arrhythmien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit Ribociclib und weiteren Arzneistoffen, die die QT-Zeit verlängern können, werden verstärkt Arrhythmien befürchtet. Torsade de pointes können mit Schwindel- oder Ohnmachtsanfällen einhergehen. Meist enden Torsade de pointes spontan; selten können sie aber auch in Kammerflimmern und Herzstillstand mit potenziell letalem Ausgang übergehen.
Eine gleichzeitige Behandlung mit Ribociclib und anderen QT-Zeit verlängernden Arzneistoffen wird im Allgemeinen nicht empfohlen, andernfalls wird eine häufige Kontrolle von EKG, Kaliämie und Magnesiämie empfohlen. Bei einer Verlängerung des QTcF-Intervalls müssen folgende Massnahmen beachtet werden: - QTcF 481–500 ms: Absetzen von Ribociclib bis QTcF auf <481 ms zurückkehrt, Wiederaufnahme von Ribociclib mit der nächst niedrigeren Dosis; gleiches Vorgehen bei Wiederauftreten von QTcF >=481 ms. - QTcF >500 ms: Absetzen von Ribociclib bis QTcF auf <481 ms zurückkehrt, Wiederaufnahme von Ribociclib mit der nächst niedrigeren Dosis. Das endgültige Absetzen von Ribociclib ist erforderlich bei QTcF >500 ms in Verbindung mit Torsades de pointes, polymorphen ventrikulären Tachykardien oder Zeichen/Symptomen schwerer Arrhythmie.
Überwachung bzw. Anpassung nötig
Antidepressiva, trizyklische, und Analoge - Antibiotika, QT-Zeit-verlängernde (Chinolone)Die kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken und sind dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben. Die meisten der betroffenen Patienten weisen einen oder mehrere der genannten Risikofaktoren auf.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit mehreren Arzneistoffen, die die QT-Zeit verlängern können, wie einige Antibiotika und Antidepressiva, steigt das Risiko von Herzrhythmusstörungen vom Typ Torsade de pointes. Symptomatische Schwindel- oder Ohnmachtsanfälle können auftreten. Meist enden Torsade de pointes spontan; sehr selten können sie aber auch in Kammerflimmern und Herzstillstand mit potenziell letalem Ausgang übergehen.
Die gleichzeitige Behandlung mit Antidepressiva und Chinolonen soll möglichst vermieden werden; Alternativarzneimittel sind zu bevorzugen. Ist sie nötig, soll sie in niedrigst wirksamer Dosis sowie unter sorgfältiger EKG-Überwachung vorgenommen werden. Elektrolytstörungen und Bradykardien sollen vor der Anwendung korrigiert werden. Der Elektrolytstatus ist ebenfalls zu überwachen. Bei einer Verlängerung der frequenzkorrigierten QTc-Zeit von mehr als 50 ms bzw. auf über etwa 460 ms (unterschiedliche Grenzwerte werden angegeben) sollen die gefährdenden Arzneimittel abgesetzt werden. Ausserdem sollen die Patienten über das Risiko der Herzrhythmusstörung informiert werden und bei Schwindel und Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen (Elektrolytstörungen) umgehend einen Arzt aufsuchen. Der Verzehr von Lakritze ist zu meiden. Die Interaktion kann auch bei inhalativer Levofloxacin-Anwendung auftreten, da gelegentlich Plasmakonzentrationen wie nach peroraler Gabe auftreten können.
Überwachung bzw. Anpassung nötig
Antidepressiva, trizyklische, und Analoge - TelavancinDie kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken und sind dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben. Die meisten der betroffenen Patienten weisen einen oder mehrere der genannten Risikofaktoren auf.
Erhöhtes Risiko von ventrikulären Tachykardien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit Telavancin und einigen Antidepressiva, steigt das Risiko von Herzrhythmusstörungen vom Typ Torsade de pointes. Symptomatische Schwindel- oder Ohnmachtsanfälle können auftreten. Meist enden Torsade de pointes spontan; sehr selten können sie aber auch in Kammerflimmern und Herzstillstand mit potenziell letalem Ausgang übergehen.
Die gleichzeitige Behandlung mit Antidepressiva und weiteren QT-Zeit-verlängernden Arzneistoffen soll möglichst vermieden werden; Alternativarzneimittel sind zu bevorzugen. Ist sie nötig, soll sie in niedrigst wirksamer Dosis sowie unter sorgfältiger EKG-Überwachung vorgenommen werden. Elektrolytstörungen und Bradykardien sollen vor der Anwendung korrigiert werden. Der Elektrolytstatus ist ebenfalls zu überwachen. Bei einer Verlängerung der frequenzkorrigierten QTc-Zeit von mehr als 50 ms bzw. auf über etwa 460 ms (unterschiedliche Grenzwerte werden angegeben) sollen die gefährdenden Arzneimittel abgesetzt werden. Ausserdem sollen die Patienten über das Risiko der Herzrhythmusstörung informiert werden und bei Schwindel und Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen (Elektrolytstörungen) umgehend einen Arzt aufsuchen. Der Verzehr von Lakritze ist zu meiden.
Überwachung bzw. Anpassung nötig
Antidepressiva, trizyklische, und Analoge - H1-BlockerAntidepressiva und H1-Blocker verlängern additiv und dosisabhängig die QT-Zeit im EKG. Die meisten der betroffenen Patienten weisen einen oder mehrere Risikofaktoren auf. Die verstärkten anticholinergen Wirkungen beruhen auf additiven peripheren und zentralen Wirkungen der Arzneistoffe. Unter den trizyklischen Antidepressiva wirken besonders Amitriptylin, Imipramin, Trimipramin und Nortriptylin stark anticholinerg. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben.
Erhöhtes Risiko von ventrikulären Tachykardien, verstärkte anticholinerge Wirkungen
Bei gleichzeitiger Behandlung mit QT-Zeit-verlängernden Antidepressiva und einigen H1-Blockern ist das Risiko für ventrikuläre Tachykardien und Herzrhythmusstörungen vom Typ Torsade de pointes erhöht. Symptome sind Herzklopfen, Benommenheit, Schwindel und Ohnmachtsanfälle. In seltenen Fällen können sie in Kammerflimmern und Herzstillstand übergehen. Torsade de pointes treten selten in den ersten 3 Tagen einer Behandlung auf; häufiger kommen sie nach 3 bis 30 Tagen oder später vor. Auch anticholinerge Effekte können vermehrt und verstärkt auftreten: Akkommodationsstörungen, Mydriasis, Mundtrockenheit, Obstipation, Tachykardie, Miktionsstörungen, Schweissminderung. Vor allem bei älteren Patienten können delirante Syndrome mit Verwirrtheit, Halluzinationen und Erregungszuständen sowie kognitive Störungen vorkommen und das Sturzrisiko kann erhöht sein.
Die gleichzeitige Behandlung mit mehreren QT-Zeit-verlängernden Arzneistoffen ist möglichst zu vermeiden, besonders bei Patienten mit Risikofaktoren. Ist die gleichzeitige Behandlung unumgänglich, soll sie unter sorgfältiger elektrokardiographischer und eventuell stationärer Überwachung sowie in niedrigst wirksamer Dosierung vorgenommen werden. Bei einer Verlängerung der frequenzkorrigierten QTc-Zeit um mehr als 50 ms bzw. auf mehr als 460-500 ms (unterschiedl. Grenzwerte werden genannt) sollen die gefährdenden Arzneimittel abgesetzt werden. Besonders bei prädisponierten Patienten (z. B. Diuretika-Therapie) soll das Serum-Kalium überwacht werden. Ausserdem sollen die Patienten über das Risiko der Herzrhythmusstörung informiert werden und bei Herzklopfen, Benommenheit, Schwindel oder Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen umgehend einen Arzt aufsuchen. Der Verzehr von Lakritze ist zu meiden. Auch im Hinblick auf periphere und zentrale anticholinerge Effekte soll sorgfältig überwacht werden.
Überwachung bzw. Anpassung nötig
Vorinostat - QT-Zeit verlängernde SubstanzenDie arrhythmogenen Wirkungen der betroffenen Arzneistoffe können sich addieren und sind weitgehend dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1000 000 angegeben.
Erhöhtes Risiko für Arrhythmien
Bei gleichzeitiger Behandlung mit Vorinostat und weiteren Stoffen, die die QT-Zeit verlängern können, werden verstärkt Arrhythmien, insbesondere Torsade de pointes, befürchtet.
Die gleichzeitige Behandlung mit Vorinostat und anderen QT-Zeit verlängernden Arzneistoffen ist möglichst zu vermeiden; andernfalls wird eine regelmässige Kontrolle von EKG sowie Kaliämie und Magnesiämie empfohlen, inbesondere bei Übelkeit, Erbrechen, Durchfall und Herzbeschwerden. Bei einer Verlängerung des QTc-Intervalls um mehr als 50–60 ms oder auf mehr als 460–500 ms (unterschiedliche Grenzwerte in der Literatur angegeben) müssen die betroffenen Arzneimittel abgesetzt werden.
Überwachung bzw. Anpassung nötig
Substrate (CYP3A4, OATP1B1, OATP1B3) - RemdesivirIn-vitro ist Remdesivir ein Hemmer von CYP3A4, OATP1B1 und OATP1B3. Remdesivir kann vorübergehend die Plasmakonzentrationen der Substrate von CYP3A4 oder OATP1B1/1B3 erhöhen. Es liegen keine Daten zu diesen Interaktionen vor und ihre klinische Bedeutung ist nicht erwiesen.
Verstärkte Wirkung der genannten Substrate möglich
Die gleichzeitige Behandlung mit Remdesivir kann die Wirkungen der Substrate von CYP3A4, OATP1B1 oder OATP1B3 verstärken.
Es wird empfohlen, die genannten Substrate mindestens 2 Stunden nach Remdesivir zu verabreichen.
Überwachung bzw. Anpassung nötig
QT-Zeit verlängernde Substanzen - EnzalutamidDie Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1 000 000 angegeben. Die kardiotoxischen Effekte der Arzneistoffe können sich additiv verstärken und sind dosisabhängig.
Erhöhtes Risiko für Arrhythmien
Eine Androgen-Entzugstherapie mit Enzalutamid kann das QT-Intervall verlängern. Bei gleichzeitiger Behandlung mit Arzneimitteln, die ebenfalls das QT-Intervall verlängern können, ist daher das Risiko für ventrikuläre Tachykardien erhöht. Torsade de pointes mit Schwindel- oder Ohnmachtsanfällen können auftreten. In seltenen Fällen können sie in Kammerflimmern und Herzstillstand übergehen.
Bei Patienten, die gleichzeitig Arzneimittel erhalten, die das QT-Intervall verlängern können, ist vor dem Beginn einer Androgenentzugsbehandlung das Nutzen-Risiko-Verhältnis einschliesslich des Potenzials für Torsade de pointes sorgfältig abzuschätzen. Elektrolytstörungen und Bradykardien sollen vor der Anwendung korrigiert werden. Der Elektrolytstatus ist ebenfalls zu überwachen. Bei einer Verlängerung der frequenzkorrigierten QTc-Zeit von mehr als 60 ms bzw. auf über etwa 460-500 ms sollen die Risiko-Arzneimittel abgesetzt werden.
Überwachung bzw. Anpassung nötig
Triptane - Serotonin-Reuptake-HemmerDas Serotonin-Syndrom beruht auf einer Überstimulation von Serotonin-Rezeptoren im ZNS, hauptsächlich 5-HT-1A- und 5-HT-2A-Rezeptoren. Triptane stimulieren allerdings direkt 5-HT1b- und 5-HT1d Rezeptoren. Serotonin-Reuptake-Hemmer verstärken die serotoninerge Übertragung durch Hemmung der Wiederaufnahme von Serotonin aus dem synaptischen Spalt. Fluvoxamin kann den oxidativen Metabolismus von Zolmitriptan durch CYP1A2 hemmen.
Symptome eines Serotonin-Syndroms möglich
Bei gleichzeitiger Behandlung mit 5-HT1-Agonisten (Triptanen) und Serotonin-Reuptake-Hemmern sind Symptome eines Serotonin-Syndroms nicht ganz auszuschliessen. In einer Studie mit 19017 Patienten, die Triptane und Serotonin-Reuptake-Hemmer gleichzeitig erhielten, wurden 17 mögliche Fälle eines Serotonin-Syndrom festgestellt. Das entspricht der Nebenwirkungshäufigkeit 'selten' und somit der gleichen Häufigkeitsangabe wie für das Auftreten eines Serotinin-Syndroms bei Monotherapie mit Serotonin-Reuptake-Hemmern. Symptome eines Serotonin-Syndroms: mentale (Verwirrtheit, Erregung, Agitiertheit, Unruhe), autonome (Schwitzen, Fieber, Diarrhoe, Übelkeit, Erbrechen, Blutdruckanstieg) und neuromuskuläre Störungen (Hyperreflexie, Krampfanfälle, Tremor). In schweren Fällen kann es zu Koma und Schock kommen.
Die genannten Triptane sollen während einer Therapie mit Serotonin-Reuptake-Hemmern unter sorgfältiger Beobachtung auf Symptome des Serotonin-Syndroms eingesetzt werden. Die jeweiligen Höchstdosen sollen nicht überschritten werden. Die Patienten sollen über die Symptome eines Serotonin-Syndroms informiert werden und wenn diese auftreten, umgehend ärztliche Hilfe suchen. Bei gleichzeitiger Behandlung mit Fluvoxamin wird eine maximale Zolmitriptan-Dosis von 5 mg innerhalb von 24 h empfohlen.
Vorsichtshalber überwachen
Digoxin und -Derivate - TrazodonDer genaue Mechanismus dieser pharmakokinetischen Interaktion ist nicht bekannt. Etwa verdoppelte Digoxin-Plasmakonzentrationen und Intoxikationssymptome wurden in einem Fall wenige Tage nach Beginn der Einnahme von Trazodon berichtet.
Erhöhte Digoxin-Plasmakonzentrationen möglich
Die gleichzeitige Behandlung mit Trazodon kann innerhalb weniger Tage die Plasmakonzentrationen von Digoxin erhöhen. Es ist nicht auszuschliessen, dass Symptome einer Herzglykosid-Überdosierung wie Herzrhythmusstörungen, Schwindel, Übelkeit und Erbrechen, Kopfschmerzen, Müdigkeit, Farbensehen (Gelbsehen) und Gesichtsfeldausfälle auftreten.
Bei gleichzeitiger Therapie mit Trazodon sollen die Patienten sorgfältig auf Intoxikationssymptome (z. B. Schwindel, Übelkeit, Farbensehen) hin beobachtet werden. Bei Hinweisen auf eine Intoxikation ist die Dosierung des Herzglykosids anhand von Plasmakonzentrationskontrollen anzupassen.
Vorsichtshalber überwachen
Serotonin-Reuptake-Hemmer - OpioideDie genannten Opioid-Analgetika und das zentrale Antitussivum Dextromethorphan haben ebenso wie die Serotonin-Reuptake-Hemmer serotoninerge Effekte, so dass additive serotoninerge Wirkungen vermutet werden. Dies wurde nicht systematisch untersucht; allerdings liegen etliche Fallberichte vor. Opioid-Analgetika können ebenso wie die Serotonin-Reuptake-Hemmer die Krampfschwelle herabsetzen. Einige Serotonin-Reuptake-Hemmer (besonders Paroxetin, Fluoxetin) hemmen CYP2D6, das den Metabolismus einiger Opioide (z. B. Oxycodon) katalysiert. Dadurch können höhere Plasmakonzentrationen dieser Opioide auftreten.
Erhöhtes Risiko eines Serotonin-Syndroms und von Krampfanfällen
Die gleichzeitige Behandlung mit bestimmten Opioiden (Alfentanil, Dextromethorphan, Fentanyl, Oxycodon, Pethidin, Piritramid, Sufentanil, Tilidin, Tapentadol) und Serotonin-Reuptake-Hemmern kann in Einzelfällen Symptome eines Serotonin-Syndroms hervorrufen: Dieses ist gekennzeichnet durch mentale (Verwirrtheit, Erregung, Angst), autonome (Schwitzen, Hyperthermie, Diarrhoe, Übelkeit, Blutdruckschwankungen) und neuromuskuläre Störungen (Hyperreflexie, Tremor, Ataxie, Myoklonien, Nystagmus). Die Symptome traten meist kurze Zeit (0,5 bis 48 h) nach Beginn der gleichzeitigen Behandlung auf. Darüber hinaus ist bei gleichzeitiger Behandlung das Risiko von Krampfanfällen erhöht.
Bei gleichzeitiger Behandlung mit den genannten Opioiden und Serotonin-Reuptake-Hemmern ist Vorsicht geboten. Die Patienten sollen sorgfältig über die Zeichen des Serotonin-Syndroms sowie über das Risiko von Krampfanfällen informiert werden. Auf Dextromethorphan in Erkältungspräparaten kann verzichtet werden. Wegen der langen Eliminationshalbwertszeit von Fluoxetin und seinem Hauptmetaboliten Norfluoxetin (etwa 2 bzw. 7 Tage) ist mit der Interaktion auch nach dem Absetzen noch einige Zeit zu rechnen.
Vorsichtshalber überwachen
Vitamin-K-Antagonisten - Antidepressiva, trizyklische, und AnalogeEinige trizyklische Antidepressiva scheinen den oxidativen Metabolismus der Vitamin-K-Antagonisten zu hemmen und so deren Plasmakonzentrationen zu erhöhen; weitere Mechanismen spielen aber offenbar eine Rolle.
Verstärkte oder verminderte blutgerinnungshemmende Wirkung
Trizyklische Antidepressiva und Analoge (Amitriptylin, Amitriptylinoxid, Clomipramin, Dosulepin, Doxepin, Imipramin, Maprotilin, Mianserin, Nortriptylin, Opipramol, Trazodon, Trimipramin) können die blutgerinnungshemmende Wirkung der Vitamin-K-Antagonisten bei einem Teil der Patienten in unvorhersehbarer Weise verstärken, seltener auch abschwächen (Trazodon) und so die stabile Einstellung der Patienten erschweren; der veränderte blutgerinnungshemmende Effekt kann innerhalb weniger Tage eintreten.
Bei Patienten, die gleichzeitig mit Vitamin-K-Antagonisten und trizyklischen Antidepressiva oder deren Analoga behandelt werden, sollen die Blutgerinnungsparameter fortlaufend sehr sorgfältig überwacht werden.
Vorsichtshalber überwachen
Antidepressiva, trizyklische, und Analoge - PhenytoinEinige Antidepressiva können den oxidativen Metabolismus von Phenytoin durch Cytochrom-P-450-abhängige Enzyme (CYP2C19) hemmen. Phenytoin induziert Cytochrom-P-450-abhängige Enzyme und kann so den oxidativen Metabolismus der Antidepressiva beschleunigen.
Verminderte Wirksamkeit der Antidepressiva/verstärkte Wirkungen von Phenytoin möglich
Phenytoin kann die Wirksamkeit einiger Antidepressiva (Clomipramin, Imipramin, Maprotilin, Mianserin, Mirtazapin, Nortriptylin, Opipramol, Trazodon, Reboxetin) abschwächen. Vereinzelt wurden erhöhte bis toxische Phenytoin-Plasmakonzentrationen bei gleichzeitiger Behandlung mit Imipramin, Maprotilin bzw. Trazodon berichtet. Beide Effekte kommen vermutlich nur in Einzelfällen vor und treten dann einige Tage nach Beginn der gleichzeitigen Behandlung auf.
Wenn die gleichzeitige Behandlung mit einem Antidepressivum und Phenytoin erforderlich ist, soll auf eine eventuell verminderte antidepressive Wirksamkeit sowie ggf. auf Zeichen einer Phenytoin-Überdosierung geachtet werden. Die Dosierungen sind nach Bedarf anzupassen. Alternative Antiepileptika oder Antidepressiva können erwogen werden. Bei der Behandlung von Patienten mit Epilepsie ist ausserdem zu bedenken, dass Antidepressiva die Krampfschwelle erniedrigen können.
Vorsichtshalber überwachen
Antidepressiva, serotoninerge - BuspironBuspiron wirkt agonistisch an zentralen 5-HT1A-Rezeptoren. Additive serotoninerge Effekte können ein Serotonin-Syndrom auslösen. Auch für die Krampfanfälle sind vermutlich additive serotoninagonistische Effekte veranwortlich. Daneben können pharmakokinetische Effekte eine Rolle spielen: Fluvoxamin, 100 mg täglich über 5 Tage, erhöhte bei 10 Probanden die AUC einer 10-mg-Einzeldosis Buspiron im Schnitt auf das 2,4-Fache. Dabei wurden aber keine veränderten pharmakodynamischen Effekte beobachtet.
In Einzelfällen Serotonin-Syndrom, Krampfanfälle
Bei gleichzeitiger Behandlung mit Buspiron und Serotonin-Reuptake-Hemmern sind in Einzelfällen Symptome eines Serotonin-Syndroms aufgetreten. Dieses ist gekennzeichnet durch autonome (Schwitzen, Hyperthermie, Diarrhoe, Übelkeit, Blutdruckschwankungen), mentale (Verwirrtheit, Erregung, Angst) und neuromuskuläre Störungen (Hyperreflexie, Myoklonie, Tremor). In Einzelfällen wurden bei gleichzeitiger Behandlung mit Buspiron und SSRI auch Krampfanfälle beschrieben. Die Hersteller von Buspiron geben zusätzlich an, dass die gleichzeitige Behandlung mit Trazodon bei manchen Patienten einen 3- bis 6-fachen Anstieg der Alanin-Aminotransferase hervorrufen kann.
Ist die gleichzeitige Behandlung mit Buspiron und einem Serotonin-Reuptake-Hemmer nötig, müssen die Patienten besonders sorgfältig auf die Symptome eines Serotonin-Syndroms sowie auf Krampfanfälle überwacht werden. Bei gleichzeitiger Behandlung mit Trazodon sollen zusätzlich die Leberenzyme überwacht werden.
Vorsichtshalber überwachen
Serotonin-Reuptake-Hemmer - TerbinafinTerbinafin hemmt CYP2D6, das den oxidativen Metabolismus der meisten Serotonin-Reuptake-Hemmer katalysiert. In Studien an Probanden wurde bei gleichzeitiger Behandlung mit Terbinafin eine etwa verdoppelte Bioverfügbarkeit von Paroxetin und eine verfünffachte Bioverfügbarkeit von Venlafaxin gemessen.
Verstärkte Wirkungen der betroffenen Serotonin-Reuptake-Hemmer möglich
Bei gleichzeitiger systemischer Behandlung mit dem Antimykotikum Terbinafin können verstärkte Wirkungen derjenigen Serotonin-Reuptake-Hemmer auftreten, die überwiegend durch CYP2D6 verstoffwechselt werden (Fluoxetin, Paroxetin, Trazodon, Venlafaxin, Vortioxetin).
Ist die gleichzeitige Behandlung mit Terbinafin erforderlich, sollen die Patienten sorgfältig auf möglicherweise verstärkte Effekte der Serotonin-Reuptake-Hemmer beobachtet werden.
Vorsichtshalber überwachen
Substrate (CYP3A4) - IdelalisibDer Hauptmetabolit von Idelalisib, GS-563117, ist ein starker CYP3A-Inhibitor: Die gleichzeitige Anwendung mit Idelalisib, 150 mg zweimal täglich, erhöhte die AUCinf einer 5-mg-Einzeldosis des CYP3A4-Substrats Midazolam bei gesunden Probanden auf etwa das 5-Fache.
Verstärkte Wirkungen der CYP3A4-Substrate möglich
Die gleichzeitige Behandlung mit Idelalisib kann die Wirkungen von CYP3A4-Substraten verstärken.
Bei gleichzeitiger Behandlung mit Idelalisib wird eine sorgfältige Überwachung auf verstärkte Wirkungen der genannten CYP3A4-Substrate bzw. von deren Plasmakonzentrationen empfohlen.
Vorsichtshalber überwachen
Vasopressin-Analoge - AntidepressivaAntidepressiva können sehr selten infolge einer inadäquaten Sekretion des antidiuretischen Hormons (SIADH) eine Hyponatriämie hervorrufen und so die antidiuretischen Wirkungen von Vasopressin-Analogen verstärken.
Erhöhtes Risiko für Wasserintoxikationen bzw. Hyponatriämien
Die gleichzeitige Behandlung mit Antidepressiva kann die Wirkungen von Vasopressin-Analogen verstärken und so im Verlauf der Behandlung das Risiko für eine Wasserintoxikation bzw. eine Hyponatriämie mit Kopfschmerzen, Schwindel, Ödemen, Übelkeit, Verwirrtheit und in schweren Fällen Krampfanfällen und Koma erhöhen.
Die gleichzeitige Behandlung mit Vasopressin-Analogen und Antidepressiva soll mit Vorsicht erfolgen: Die Flüssigkeitszufuhr soll eingeschränkt (Trinken nur bei Durst, Überwachung des Körpergewichts) und die Natrium-Serumkonzentration häufiger gemessen werden.
Vorsichtshalber überwachen
Enzalutamid - Stoffe, die die Krampfschwelle senkenDie Interaktion beruht auf additiven Effekten der betroffenen Arzneimittel auf die Krampfschwelle.
Erhöhtes Risiko von Krampfanfällen
Die gleichzeitige Behandlung mit Enzalutamid und weiteren Arzneimitteln, die die Krampfschwelle senken (Neuroleptika, Antidepressiva, Antimalariamittel, Atomoxetin, Tramadol, Theophyllin, Chinolone, sedierenden Antihistaminika, Stimulantien, Appetitzügler), kann das Risiko von Krampfanfällen erhöhen.
Die Entscheidung über eine gleichzeitige Behandlung mit Enzalutamid und weiteren Arzneimitteln, die die Krampfschwelle senken, soll ärztlich sorgfältig abgewogen werden. Wenn ein Krampfanfall auftritt, ist die Behandlung abzubrechen. Levofloxacin: Die Interaktion kann auch bei inhalativer Anwendung auftreten, da gelegentlich Plasmakonzentrationen wie nach peroraler Gabe vorkommen können.
Vorsichtshalber überwachen
Trazodon - CarbamazepinDer Mechanismus ist nicht geklärt; Induktion bzw. Hemmung verschiedener CYP-Enzyme könnten beteiligt sein. Die gleichzeitige Behandlung mit Carbamazepin, 400 mg täglich, reduzierte die Plasmakonzentrationen von Trazodon und seinem aktiven Metaboliten meta-Chlorphenylpiperazin im Schnitt um 76 % bzw. 60 %.
Verminderte Wirksamkeit von Trazodon/verstärkte Carbamazepin-Wirkungen möglich
Die gleichzeitige Behandlung mit Carbamazepin kann die Plasmakonzentrationen von Trazodon und seinem aktiven Metaboliten meta-Chlorphenylpiperazin senken und so möglicherweise die Wirksamkeit von Trazodon beeinträchtigen. 2 Fälle von erhöhten Plasmakonzentrationen von Carbamazepin bei gleichzeitiger Behandlung mit Trazodon wurden berichtet, in einem Fall ohne, im anderen Fall mit Toxizitätssymptomen (Ataxie, Tremor).
Bei gleichzeitiger Behandlung mit Trazodon und Carbamazepin sollen die Patienten sorgfältig auf ausreichende Wirksamkeit von Trazodon sowie auf verstärkte Wirkungen von Carbamazepin überwacht werden; Dosisanpassungen könnten nötig werden.
Vorsichtshalber überwachen
Antidepressiva - DiuretikaAntidepressiva können infolge einer inadäquaten Sekretion des antidiuretischen Hormons (SIADH) eine Hyponatriämie hervorrufen. Fälle von Natrium-Serumkonzentrationen unter 110 mmol/l wurden berichtet. In einer grossangelegten Kohortenstudie waren vor allem Serotonin-Reuptake-Hemmer (besonders Citalopram), aber auch trizyklische Antidepressiva mit einer Hyponatriämie assoziiert, während Mianserin kein erhöhtes Risiko aufzeigte. Diuretika können ebenfalls Natriumverluste und auch Kaliumverluste bewirken und zu einer Hyponatriämie oder Hypokaliämie führen, die das Risiko von ventrikulären Tachykardien (Torsade de pointes) additiv mit den Antidepressiva erhöht.
Erhöhtes Risiko für Hyponatriämien und ventrikuläre Arrhythmien
Die gleichzeitige Behandlung mit Antidepressiva und Diuretika kann im Verlauf der Behandlung das Risiko für eine Wasserintoxikation bzw. eine Hyponatriämie mit Kopfschmerzen, Übelkeit, Verwirrtheit, Schwäche und in schweren Fällen Krampfanfällen erhöhen. Des Weiteren begünstigt eine durch Diuretika ausgelöste Hypokaliämie das Auftreten von ventrikuläre Arrhythmien (Torsade de pointes) durch Antidepressiva. Symptomatische Schwindel- oder Ohnmachtsanfälle können auftreten.
Antidepressiva und Diuretika sollen mit Vorsicht gleichzeitig eingesetzt werden. Die Kalium und Natrium-Serumkonzentrationen sollen im Verlauf der gleichzeitigen Behandlung häufiger gemessen werden. Wird eine Hyponatriämie festgestellt, soll zunächst die Flüssigkeitszufuhr eingeschränkt werden (Trinken nur bei Durst, Überwachung des Körpergewichts); wenn möglich sollen die auslösenden Arzneimittel abgesetzt werden. Weitergehende therapeutische Massnahmen können nötig werden. Bei einer Verlängerung der frequenzkorrigierten QTc-Zeit von mehr als 60 ms bzw. auf über etwa 460-500 ms sollen die Risiko-Arzneimittel abgesetzt werden. Ausserdem sollen die Patienten über das Risiko informiert werden und bei Schwindel, Benommenheit, Palpitationen und Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen (Elektrolytstörungen) umgehend einen Arzt aufsuchen. Der Verzehr von Lakritze ist zu meiden.
Vorsichtshalber überwachen
Serotonin-Reuptake-Hemmer - Amphetamin-DerivateDas Serotonin-Syndrom beruht auf einer Überstimulation von Serotonin-Rezeptoren im ZNS. Meist entwickelt es sich bei Anwendung mehrerer serotoninerger Arzneimittel innerhalb einiger Stunden oder Tage. Nach Absetzen der Therapie bildet es sich in der Regel innerhalb von 24 h zurück. In Einzelfällen kam es zu einem Serotonin-Syndrom bei der Kombination von Dexamfetamin mit Venlaflaxin bzw. Dexamfetamin mit Citalopram.
Symptome des Serotonin-Syndroms möglich
Bei gleichzeitiger Behandlung mit Amphetamin-Derivaten (Amfetamin, Dexamfetamin, Lisdexamfetamin) und Serotonin-Reuptake-Hemmern sind in Einzelfällen Symptome eines Serotonin-Syndroms aufgetreten. Dieses ist gekennzeichnet durch autonome (Schwitzen, Hyperthermie, Diarrhoe, Übelkeit, Blutdruckschwankungen), mentale (Verwirrtheit, Erregung, Angst) und neuromuskuläre Störungen (Hyperreflexie, Myoklonie, Tremor).
Bei gleichzeitiger Behandlung mit Serotonin-Reuptake-Hemmern (Citalopram, Clomipramin, Duloxetin, Escitalopram, Fluoxetin, Fluvoxamin, Paroxetin, Sertralin, Trazodon, Venlafaxin, Vortioxetin) und Amphetamin-Derivaten sollen die Patienten besonders sorgfältig auf die Symptome eines Serotonin-Syndroms überwacht werden. Treten solche Symptome auf, sollen die Arzneimittel abgesetzt werden.
Vorsichtshalber überwachen
Ranolazin - QT-Zeit verlängernde SubstanzenDie arrhythmogenen Wirkungen von Ranolazin und weiteren Arzneistoffen, die die QT-Zeit verlängern können, könnten sich verstärken. Diese Effekte sind weitgehend dosisabhängig. Die Häufigkeit von Torsade de pointes bei Arzneimitteln mit nicht-kardialer Indikation wird mit 1:100 000 bis 1:1000 000 angegeben. Pharmakokinetische Interaktionen mit Plasmakonzentrationserhöhungen der Arzneistoffe können hinzukommen. Eine Populationsanalyse bei Patienten und gesunden Freiwilligen zeigte, dass das QTc um etwa 2,4 ms pro 1000 ng/ml Ranolazin stieg, was bei einer Dosis von 500–1000 mg Ranolazin zweimal täglich einem Anstieg von 2–7 ms entspricht.
Erhöhtes Risiko für Arrhythmien (Torsade de pointes)
Bei gleichzeitiger Behandlung mit Ranolazin und anderen Arzneistoffen, die die QT-Zeit verlängern können, werden verstärkt Arrhythmien befürchtet. Torsade de pointes können mit Schwindel- oder Ohnmachtsanfällen einhergehen. Meist enden Torsade de pointes spontan; selten können sie aber auch in Kammerflimmern und Herzstillstand mit potenziell letalem Ausgang übergehen.
Bei gleichzeitiger Behandlung mit Ranolazin und weiteren QT-Zeit verlängernden Arzneistoffen ist Vorsicht geboten. Eine EKG Überwachung empfohlen. Bei einer Verlängerung der herzfrequenzkorrigierten QTc-Zeit von mehr als 50-60 ms bzw. auf 460-500 ms (unterschiedliche Grenzwerte werden angegeben) sollen die gefährdenden Arzneimittel abgesetzt werden. Besonders bei prädisponierten Patienten (z. B. Diuretika-Therapie) wird empfohlen, den Elektrolytstatus und besonders das Serum-Kalium zu überwachen. Ausserdem sollen die Patienten über das Risiko der Herzrhythmusstörung informiert werden und bei Schwindel und Ohnmachtsanfällen sowie bei Durchfall oder Erbrechen (Elektrolytstörungen) umgehend einen Arzt aufsuchen.
Vorsichtshalber überwachen
Наведите телефон на qr-код

Поделиться в социальных сетях
Отзывов (0)
Написать отзыв
Похожие товары
Анафранил 10 мг 200 драже
Что такое Анафранил и когда он используется?Анафранил содержит активное вещество кломипрамин и отн..
6899.34 RUB
Анафранил 10 мг 30 драже
Что такое Анафранил и когда он используется?Анафранил содержит активное вещество кломипрамин и отн..
3362.28 RUB
Анафранил 25 мг 30 драже
Что такое Анафранил и когда он используется?Анафранил содержит активное вещество кломипрамин и отн..
3687.66 RUB
Анафранил SR 75 мг 100 делимых таблеток
Что такое Анафранил и когда он используется?Анафранил содержит активное вещество кломипрамин и отн..
10542.37 RUB
Аурорикс 150 мг 100 таблеток покрытых оболочкой
Что такое Аурорикс и когда он используется?Аурорикс можно принимать только по рецепту врача.Аурорикс..
13636.29 RUB
Аурорикс 150 мг 30 таблеток покрытых оболочкой
Что такое Аурорикс и когда он используется?Аурорикс можно принимать только по рецепту врача.Аурорикс..
8194.67 RUB
Ципралекс 10 мг 14 таблеток покрытых оболочкой
Что такое Ципралекс и когда он используется?Ципралекс является антидепрессантом с активным вещест..
5887.24 RUB
Ципралекс 10 мг 28 таблеток покрытых оболочкой
Что такое Ципралекс и когда он используется?Ципралекс является антидепрессантом с активным веще..
9967.22 RUB

Бесплатная консультация опытного специалиста
Опишите симптомы или нужный препарат – мы поможем подобрать его дозировку или аналог, оформим заказ с доставкой на дом или просто проконсультируем.
Нас 14 специалистов и 0 ботов. Мы всегда будем с вами на связи и сможем связаться в любое время.
Хит продаж
ГерпоТерм ручка от герпеса
Код продукта: 7798882Herpotherm® — нагревательная ручка Герпес не только некрасив, но и может быть очень болезненным. Со..
8214.70 RUB
Алгифор Форте 400 мг 10 таблеток покрытых оболочкой
Код продукта: 3398902..
3515.40 RUB
Альпинамед АйКью Энерджи Директ гранулят 30 x 5 г
Код продукта: 3098152АйКью Энерджи повышает умственную работоспособность, улучшает работу памяти, способность к об..
7493.04 RUB
Бургерштейн Витамин С-Комплекс 120 таблеток
Код продукта: 3647914Бургерштейн Витамин С-Комплекс - витамин С и биологически активные вещества для поддержки кровеносны..
5625.71 RUB
Бургерштейн Коэнзим Q10 180 капсул
Код продукта: 2474044Бургерштейн Коэнзим Q10 - это пищевая добавка в форме растительных капсул, благодаря которой коэнзим..
16550.26 RUB
Вальверде Сон 60 таблеток покрытых оболочкой
Код продукта: 3345981Что такое Вальверде Сон и когда он используется?Вальверде Сон содержит сухие экстракты корней валер..
8189.03 RUB
Вита Омексантин 60 капсул
Код продукта: 6161945Вита Омексантин - это пищевая добавка с маслом криля и рыбьим жиром, которая содержит омег..
16063.71 RUB
Витамин Д3 Вильд масляный 500 МЕ / 1 капле флакон 10 мл
Код продукта: 7774887Что такое Витамин Д3 Вильд и когда он используется?Витамин Д3 Вильд представляет собой масляный ра..
6106.30 RUB
Исландика 40 пастилок без сахара
Код продукта: 2561234Zuckerfreie Pastillen mit Islandlischem Moos- und Tannenspitzenextrakt, mit Sussungsmitteln aromatis..
1808.99 RUB
Кольпермин 100 капсул
Код продукта: 980211Что такое Кольпермин и когда он используется?Активный ингредиент Кольпермина состоит из натурального..
7318.55 RUB
Лайтеа 80 мг 56 капсул
Код продукта: 7451119Что такое Лайтеа и когда его используют?Лайтеа - лекарственное средство на травах, которое исполь..
11178.86 RUB
Мебукаин Н 30 пастилок
Код продукта: 7435385Что такое Мебукаин Н и когда он используется?Мебукаин Н содержит антисептик цетилпиридин хлорид и ме..
4316.24 RUB
Флатулекс 50 жевательных таблеток
Код продукта: 1647264Что такое Флатулекс и когда он используется?Флатулекс - это лекарство для лечения симптомов, вызванн..
2387.66 RUB
Экстра Селл Матрикс C-II 120 таблеток
Код продукта: 5677150Экстра Селл Матрикс C-II является "младшим братом" напитка Экстра Селл Матрикс в виде таблеток...
13106.98 RUB